Goodpasture Syndrome: الأسباب والأعراض والتشخيص والعلاج
آخر مراجعة: 23.04.2024

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
متلازمة Goodpasture هي متلازمة المناعة الذاتية التي تشمل النزف الرئوي السنخي والتهاب كبيبات الكلى الناجم عن تعميم الأجسام المضادة لـ GBM. تتطور متلازمة Goodpasture في أغلب الأحيان عند الأشخاص الذين لديهم استعداد وراثي ، والذين يدخنون السجائر ، لكن العوامل الإضافية المحتملة هي استنشاق التهابات الهايدروكربونات والفيروسية. تشمل أعراض متلازمة Goodpasture ضيق التنفس والسعال والتعب ونفث الدم و / أو بيلة دموية. ويشتبه في متلازمة Goodpasture في المرضى الذين يعانون من نفث الدم أو بيلة دموية ويتأكد من وجود الأجسام المضادة GVM في الدم. علاج متلازمة Goodpacers يشمل البلازما ، جلايكورتيكود ومثبطات المناعة مثل سيكلوفوسفاميد. والتشخيص هو مواتية إذا تم بدء العلاج قبل تطوير القصور التنفسي أو الكلوي.
وصفت Goodpasture Syndrome لأول مرة بواسطة Goodpasther في عام 1919. متلازمة Goodpasture هي مزيج من التهاب كبيبات الكلى والنزيف السنخي في وجود الأجسام المضادة ضد GVM. غالبًا ما تتجلى متلازمة Goodpasture من خلال مزيج من نزيف السنخية المنتشر والتهاب كبيبات الكلى ، ولكن في بعض الأحيان يسبب التهاب كبيبات الكلى المعزول (10-20٪) أو تلف الرئة (10٪). الرجال مرضى في كثير من الأحيان أكثر من النساء.
ما الذي يسبب متلازمة Goodpasture؟
لم يتم تحديد سبب المرض بالضبط. من المفترض الاستعداد الوراثي لمتلازمة Goodpasture ، ويعتبر علامة وجود HLA-DRW2. هناك وجهة نظر حول الدور المحتمل للإصابة بالفيروس المنقولة (فيروس التهاب الكبد A والأمراض الفيروسية الأخرى) ، ومخاطر الإنتاج ، والمخدرات (خاصة D-penicillamine).
أساس التسبب في متلازمة Goodpasture هو تكوين الأجسام المضادة للأغشية القاعدية للشعيرات الدموية في كبيبات الكلى والحويصلات. تنتمي هذه الأجسام المضادة لفئة IgG ، وترتبط بالأجسام المضادة للأغشية القاعدية بوجود المكون C3 المكمل ، يتبعها تطور التهاب مناعي في الكلى وحويصلات الرئة.
مكافحة GVM الأجسام المضادة الموجهة ضد غير كولاجيني (NC-1) سلاسل نظام التشغيل نطاق من نوع الكولاجين الرابع، وهو أعلى تركيز في الغشاء القاعدي من الشعيرات الدموية الكلوية والرئوية. التعرض لعوامل بيئية - التدخين، الفيروسية ARI وبيكربونات استنشاق عجائن (في كثير من الأحيان) - وأقل كثيرا، والالتهاب الرئوي ينشط تقديم المستضد الشعيرات الدموية السنخية الأجسام المضادة المنتشرة في الأفراد الذين لديهم الاستعداد الوراثي (في معظم الأحيان ناقلات HLA-DRwl5، - الأليلات DRB1 - DR4 و ). تعميم مكافحة GVM الأجسام المضادة تتحد مع الغشاء القاعدي، وتحديد تكمل وتحفز استجابة التهابية الخلوية مما أدى إلى تطور التهاب كبيبات الكلى، و / أو kapillyarita الرئوية.
ربما، هناك صناعة السيارات في المستضدات الشائعة القاعدي الكبيبي غشاء الشعيرات الدموية في الكلى والحويصلات الهوائية. يتم تشكيل autoantigen تحت تأثير التأثير المدمر للعامل المسبب للمرض. عامل غير مسبب للأسباب غير معروف يدمر ويغير هيكل الأغشية القاعدية للكلى والرئتين. إفراز نواتج تحلل تشكيل غشاء قاعدي من الكبيبات الكلى في هزيمتهم تباطؤ والنقصان، التي، بطبيعة الحال، وهو شرط أساسي لتطوير تدمير المناعة الذاتية الكلى والرئتين لا يزال غير معروف تماما أي مكون من الغشاء القاعدي يصبح السيارات مستضد. حاليا، فمن المفترض أن هذا هو المكون البنيوي الداخلي للغشاء القاعدي في الكلى الكبيبي سلسلة الكولاجين A3 من نوع 4.
يتم إيداع المركبات المناعية شكلت على طول الغشاء القاعدي الكبيبي من الشعيرات الدموية، مما يؤدي إلى عملية التنمية في الكبيبات الكلوية immunoinflammatory (التهاب كبيبات الكلى)، والحويصلات الهوائية (التهاب الحويصلات الهوائية). الخلايا الرئيسية التي تشارك في تطوير الالتهاب المناعي، هي الخلايا اللمفاوية التائية، وحيدات الخلايا البطانية، الكريات البيض النوى، الضامة السنخية. يتم توفير التفاعل بين الوسطاء الجزيئية، السيتوكينات (عوامل النمو - الصفائح الدموية، الانسولين، ب المغيرة، انترلوكين 1، عامل نخر الورم، وما إلى ذلك). دورا هاما في تطوير نواتج المناعية الالتهابية من اللعب حمض الأراكيدونيك، والجذور الحرة للأكسجين، والإنزيمات المحللة للبروتين، جزيئات الالتصاق.
في تطوير التهاب السنخ في متلازمة Goodpasture ، فإن تنشيط البلاعم السنخية له أهمية كبيرة. في حالة التنشيط ، يطلقون حوالي 40 سيتوكين. السيتوكينات من المجموعة الأولى (chemotaxins ، leukotrienes ، interleukin-8) تزيد من تدفق الكريات البيض متعددة الأشكال النووية إلى الرئتين. السيتوكينات من المجموعة الثانية (عوامل النمو - الصفائح الدموية ، البلاعم) تعزز حركة الأرومات الليفية إلى الرئتين. الضامة السنخية أيضا تنتج أشكال نشطة من الأكسجين ، البروتياز التي تتلف أنسجة الرئة.
Pathomorphology من متلازمة Goodpasture
المظاهر الدرومورفولوجية الرئيسية لمتلازمة Goodpasture هي:
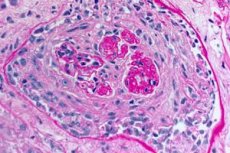
- الآفة الأولية من السرير microcirculatory من الكلى والرئتين. في الرئتين هناك صورة من الأوردة ، و arteriolites ، و capillaritis مع دمار ملحوظ وانتشار. لوحظ هزيمة الشعيرات الدموية بشكل رئيسي في الحاجز interalveolar ، يتطور التهاب الأسناخ مع الافرازات النزفية في الحويصلات الهوائية. يتميز الضرر الكلوي من خلال تطوير التهاب كبيبات الكلى التكاثري extracerillary متبوعًا بتكوين الهلاليات والتليف ، مما يؤدي إلى تطور الفشل الكلوي.
- نزف حاد داخل السنخية.
- تطور داء هيموسيديريزي في الرئتين وتصلب الرئة متفاوتة الشدة ، نتيجة لتطور التهاب الأسناخ.
أعراض متلازمة Goodpasture
يبدأ المرض في معظم الأحيان مع المظاهر السريرية لعلم الأمراض الرئوية. نفث الدم هو أبرز الأعراض. نفث الدم ولكن قد تكون غائبة في ظل وجود مظاهر نزفية، والمريض قد يتم الكشف عن التغييرات فقط الارتشاحي في الصدر بالأشعة السينية أو التسلل ومتلازمة الضائقة التنفسية و / أو الفشل. في كثير من الأحيان يحدث ضيق التنفس (بشكل رئيسي مع النشاط البدني) ، والسعال ، والشعور بالضيق ، والعجز ، وألم في الصدر ، والحمى وفقدان الوزن. يعاني ما يصل إلى 40٪ من المرضى من شلل جزئي ، على الرغم من أن النزيف الرئوي قد يسبق المظاهر الكلوية لأسابيع وسنوات.
قد يزداد ضيق التنفس أثناء نفث الدم. المخاوف هي أيضا ضعف ، والإعاقة.
تختلف أعراض متلازمة Goodpasture على مدى فترة زمنية طويلة تتراوح من الرئة النقية إلى التسمع إلى طقطقة وصعوبة التنفس. بعض المرضى يعانون من وذمة محيطية وشحوب بسبب فقر الدم.
على الفحص ، يوجه الانتباه إلى شحوب الجلد ، زرقة الأغشية المخاطية ، والوخز أو وذمة وضوحا للوجه ، والحد من قوة العضلات ، وفقدان وزن الجسم. يتم زيادة درجة حرارة الجسم عادة إلى أرقام حموية.
مع قرع من الرئتين ، يمكن تحديد تقصير صوت قرع فوق البؤر الشاسعة من نزيف رئوي ، ولكن هذا أمر نادر ، لا يوجد عادة أي تغيير في صوت قرع.
إن العلامة المميزة المفعمة بالمتعة لمتلازمة غودباستور هي الأزيز الجاف والبلل ، ويزيد عددها زيادة كبيرة أثناء أو بعد نفث الدم.
في دراسة نظام القلب والأوعية الدموية الكشف عن ارتفاع ضغط الدم قد تزيد من حدود بلادة النسبي من القلب إلى اليسار، يبدو مكتوما القلب، نفخة انقباضية لينة، مع تطور القصور الكلوي الحاد يظهر الاحتكاك التامور. مع تلف الكلى التدريجي على خلفية من ارتفاع ضغط الدم الشرياني الكبير ، فمن الممكن تطوير الفشل البطيني الأيسر الحاد مع صورة من الربو القلبي والوذمة الرئوية. عادة ما يتطور هذا الوضع في المرحلة النهائية من المرض.
كقاعدة عامة ، يتجلى تلف الكلى في وقت لاحق ، بعد فترة معينة من تطور الأعراض الرئوية. علامات سريرية مميزة من أمراض الكلى هي بيلة دموية (في بعض الأحيان الكلى) ، والفشل الكلوي يتطور بسرعة ، oligoanuria ، وارتفاع ضغط الدم الشرياني.
في 10-15٪ من الحالات، تبدأ متلازمة غود باستشر مع وجود علامات سريرية لأمراض الكلى - هناك التهاب كبيبات الكلى عيادة (قلة البول، وذمة، وارتفاع ضغط الدم وشحوب ملحوظ) ثم التحق أعراض الآفة الرئة. قد يكون العديد من المرضى ألم عضلي ، ألم مفصلي.
بغض النظر عن الخيارات ، فإن متلازمة Goodpasture في معظم الحالات صعبة ، يتطور المرض بثبات ، ويتطور الفشل الكلوي والرئوي الشديد. يتراوح العمر المتوقع للمرضى من بداية المرض من عدة أشهر إلى 1-3 سنوات. في معظم الأحيان ، يموت المرضى من بولينا أو نزيف رئوي.
ما الذي يزعجك؟
تشخيص متلازمة Goodpasture
التشخيص يتطلب تحديد متلازمة مصل مضاد للGVM الأجسام المضادة كودباستشر المناعي غير المباشر، أو، في حال توفرها بواسطة انزيم مرتبط المناعي مقايسة (ELISA) مع المؤتلف الإنسان NC-1 كما مباشرة. الاختبارات المصلية الأخرى مثل اختبار الأجسام المضادة للنواة (ANA)، وتستخدم للكشف عن مرض الذئبة الحمراء عيار antistreptolisin-O - لتحديد التهاب كبيبات الكلى بعد العقدية، والتي قد تكون سببا في كثير من حالات متلازمة الرئوية الكلوي. ANCA إيجابية (في الأنماط الطرفية) في 25 ٪ من حالات متلازمة Goodpasture. في ظل وجود التهاب كبيبات الكلى (بيلة دموية، بروتينية، الكريات الحمراء الحمأة في فحص البول و / أو الفشل الكلوي) قد يتم تعيين خزعة الكلى. التدريجي بسرعة التهاب كبيبات الكلى قطعي الناخر مع تقدمية الكشف عنها بواسطة الخزعة في متلازمة كودباستشر وجميع الأسباب الأخرى للمتلازمة الرئوية الكلوي. المناعي تلطيخ من الأنسجة الكلى أو الرئة كلاسيكي يكشف ترسب خطي طول مفتش الكبيبي أو الشعيرات الدموية السنخية. ويحدث ذلك أيضا في الكلى السكري والتهاب كبيبات الكلى ييفي - تسبب مرض نادر متلازمة الرئوية الكلوي ، ولكن GBM-تحديد الأجسام المضادة في هذه الأمراض غير محددة.
اختبارات وظائف الرئة وغسل القصبات ليست التشخيصية لمتلازمة كودباستشر، ولكن يمكن استخدامها لتأكيد وجود نزيف السنخية منتشر في المرضى الذين يعانون من التهاب كبيبات الكلى وتتسرب الرئوية ولكن من دون نفث الدم. غسل السائل الذي يتبقى بعد الغسيل المتكرر النزفية يسمح تأكيد متلازمة نزفية منتشرة، وخاصة مع ما يصاحب ذلك انخفاض في الهيماتوكريت.
 [3],
[3],
التشخيص المختبري لمتلازمة Goodpasture
- اختبار الدم العام. نقص الحديد المميز نقص فقر الدم الناقص ، نقص تروية الدم ، تسمم الخلايا ، داء الشعريات للكريات الحمراء. هناك أيضا زيادة عدد الكريات البيضاء ، تحول من الصيغة الكريات البيض إلى اليسار ، زيادة كبيرة في ESR.
- التحليل العام للبول. في البول ، يتم الكشف عن البروتين (درجة البروتينية يمكن أن تكون كبيرة) ، اسطوانات (حبيبات ، هيالينا ، كريات الدم الحمراء) ، كريات الدم الحمراء (قد تكون الكلية). كما يتطور تطور الفشل الكلوي المزمن ، والكثافة النسبية للبول ، في عينة Zimnitsky يطور isoypostenuria.
- اختبار الدم البيوكيميائي. هناك زيادة في اليوريا ، الكرياتينين ، haptoglobin ، seromucoid ، a2 و gamma globulin المستويات في الدم ، وانخفاض في محتوى الحديد.
- البحث المناعي. يمكن أن يكون هناك انخفاض في عدد من الكاميرات T- اللمفاوي ، يتم الكشف عن تعميم المجمعات المناعية. يتم الكشف عن الأجسام المضادة للغشاء القاعدي من الشعيرات الدموية من الكبيبات والحويصلات الهوائية عن طريق المناعي غير المباشر أو عن طريق المناظير الإشعاعية.
- تحليل البلغم. هناك الكثير من خلايا الدم الحمراء في البلغم ، hemosiderin ، تم العثور على sidoophages.
التشخيص الآلي لمتلازمة Goodpasture
- فحص الأشعة السينية للرئتين. الإشارات الشعاعية المميزة هي ارتشاح رئوي في المنطقة القاعدية مع الانتشار إلى الأقسام السفلى والمتوسطة من الرئتين ، وكذلك الارتشاح الثنائي المتشابه الشبيه بالتدريج.
- فحص وظيفة التنفس الخارجي. يكشف نظام التنفس الصناعي عن وجود نوع تقييدي من فشل الجهاز التنفسي (انخفاض في GEL) ، مع تقدم المرض ، يتم إضافة نوع معوق من فشل الجهاز التنفسي (تخفيض FEV1 ، مؤشر Tiffno).
- ECG. هناك علامات على وجود ضمور عضلة القلب وضوحا من فقر الدم ونشأة نقص الأكسجين (انخفاض في اتساع موجة T وفترات ST في العديد من الخيوط ، في كثير من الأحيان في الجزء الأيسر من الصدر). مع ارتفاع ضغط الدم الشرياني الشديد ، هناك علامات على تضخم عضلة القلب من البطين الأيسر.
- التحقيق في تركيبة الغاز من الدم. تم الكشف عن نقص الأكسجة الشرياني.
- التحقيق في عينات من خزعة الرئة والكلى. يتم أخذ خزعة من أنسجة الرئة (خزعة مفتوحة) والكليتين للتحقق النهائي من التشخيص ، إذا كان من المستحيل تشخيص المرض بدقة باستخدام طرق غير باضعة. يتم إجراء الفحص النسيجي والمناعي لعينات الخزعة. نموذجي لمتلازمة Goodpasture هي الأعراض التالية:
- وجود علامات شكلية من التهاب كبيبات الكلى (غالبا ما تكون extracapillary) ، والتهاب الأسناخ النزفية ، hemosiderosis والتليف الخلالي.
- الكشف عن طريق طريقة المناعي من الترسب الخطي لمكونات IgG و C3 المتممة على الأغشية القاعدية من الحويصلات الهوائية الرئوية والكلوم الكبيبي.
المعايير التشخيصية لمتلازمة Goodpasture
عند إجراء تشخيص متلازمة Goodpasture ، من المستحسن استخدام المعايير التالية.
- الجمع بين علم الأمراض الرئوية وأمراض الكلى ، أي نفث الدم (في كثير من الأحيان نزيف رئوي) ، وضيق التنفس وأعراض التهاب كبيبات الكلى.
- مسار تطور مستمر للمرض مع تطور الفشل الكلوي والجهاز التنفسي.
- تطوير فقر الدم بسبب نقص الحديد.
- تحديد العديد من عمليات التسلل الثنائية الشبيهة بالغيوم في فحص الأشعة السينية للرئتين على خلفية تشوه الشبكة للنمط الرئوي.
- الكشف في الدم من العيارات العالية من الأجسام المضادة التي تدور في الغشاء القاعدي من الكبيبات الكلوية والحويصلات.
- الكشف عن الرواسب الخطية للمكونات IgG و C3 على الأغشية القاعدية للشعيرات الكبيبية والحويصلات الهوائية.
- غياب مظاهر الجهازية (ما عدا الرئوية والكُلوية) الأخرى.
التشخيص التفريقي لمتلازمة Goodpasture
يجب أن تكون متلازمة Goodpasture متباينة مع عدد من الأمراض التي تتجلى فيها نزيف الدم أو نزف رئوي. فمن الضروري استبعاد سرطان القصبات الهوائية والرئتين، والسل، وخراج الرئة والقصبات، وأمراض القلب والأوعية الدموية (مما يؤدي إلى ركود وارتفاع ضغط الدم في دائرة صغيرة)، التهاب الأوعية الدموية، النزفية أهبة.
برنامج التفتيش في متلازمة Goodpasture
- اختبارات الدم الشائعة واختبارات البول.
- اختبار الدم البيوكيميائي: تحديد محتوى البروتين الكلي والبروتين ، الكرياتينين واليوريا ، الترانساميناسات ، سيروموكويد ، الهابتوغلوبين ، الفيبرين ، الحديد.
- تحليل البلغم: الفحص الخلوي ، تعريف siderophages.
- الدراسات المناعية: تقرير من القطعان اللمفاويات B و T من الخلايا اللمفاوية التائية، المناعية، وتعميم مجمعات المناعي، والأجسام المضادة لالكبيبي الغشاء القاعدي والبراعم السنخية.
- فحص الأشعة السينية للرئتين.
- ECG.
- تخطيط التنفس.
- التحقيق في عينات من خزعة الرئة والكلى.
ما هي الاختبارات المطلوبة؟
علاج متلازمة Goodpasture
متلازمة العلاج كودباستشر تشمل يوميا أو كل يومين البلازما عقد لمدة 2-3 أسابيع (plazmozameschenie 4 L) لإزالة حطه-GBM-الأجسام المضادة في تركيبة مع الوريد السكرية (ميثيل عادة 1 غرام لمدة 20 دقيقة على الأقل يوميا ثلاث مرات مع بريدنيزون 1 ملغم / كغم من وزن الجسم يوميا) وسيكلوفوسفاميد (2 ملغ / كغ 1 مرة في اليوم) لمدة 6-12 شهرا من أجل منع تكوين الأجسام المضادة الجديدة. يمكن تقليل العلاج عندما يتوقف تحسن وظائف الرئة والكلى. ويرتبط معدل الوفيات على المدى الطويل بدرجة اختلال وظائف الكلى عند بداية المرض ؛ المرضى الذين يحتاجون إلى غسيل الكلى في البداية، فضلا عن أولئك الذين لديهم أكثر من 50٪ من النيفرون مع الهلال على خزعة، لديهم معدل البقاء على قيد الحياة أقل من 2 سنة، وغالبا ما تتطلب غسيل الكلى إذا تركت زرع الكلى. يمكن أن يكون نفث الدم علامة تنبؤية جيدة ، لأنه يؤدي إلى الكشف المبكر عن المرض ؛ تستجيب أقلية من المرضى الذين يعانون من ANCA إيجابيًا بشكل أفضل لعلاج متلازمة Goodpasture. يحدث الانتكاس في نسبة صغيرة من الحالات ويترافق مع استمرار التدخين وعدوى الجهاز التنفسي. في المرضى الذين يعانون من نهاية مرحلة الفشل الكلوي، الذي زرع الكلى، قد المرض تتكرر في عملية الزرع تم تنفيذه.
ما هي متلازمة Goodpasture؟
غالبًا ما تتطور متلازمة Goodpasture بسرعة ويمكن أن تكون قاتلة إذا لم يتم إجراء التشخيص السريع وعلاج متلازمة Goodpasture ؛ يكون التشخيص مواتية عندما يبدأ العلاج قبل حدوث الفشل التنفسي أو الكلوي.
ويرتبط البقاء الفوري في وقت نزيف رئوي والفشل التنفسي مع ضمان سالكية مجرى الهواء. ينصح السبر الرغامي والتهوية الاصطناعية للمرضى الذين يعانون من مستوى خط الحدود من غازات الدم الشرياني وتهديد فشل الجهاز التنفسي.

