خبير طبي في المقال
منشورات جديدة
وحمة ميلاني الشكل
آخر مراجعة: 12.07.2025

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
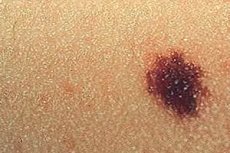
الشامة أو الوحمة الخلقية هي تكوّن جلدي يتكون من خلايا معدلة من صبغة الميلانين الجلدية. ويُعرّفها أطباء الجلد الروس بأنها وحمة ميلانينية، قد تكون مكتسبة أو خلقية. [ 1 ]
حول مسألة المصطلحات والتصنيف
إن جزء من تعريف "الشكل" (من اللاتينية - formis) في المصطلحات السريرية يعني "مماثل، مماثل".
في النسخة الروسية من التصنيف الدولي للأمراض (ICD-10) (في قسم الأورام الحميدة)، يُرمز للوحمة الميلانية الشكل (المصطبغة، المشعرة، والزرقاء) بالرمز D22. كذلك، وحسب موقعها، يُرمز للوحمة الميلانية الشكل على الشفة بالرمز D22.0؛ وللوحمة على الجفن بالرمز D22.1، وللوحمة على الأذن بالرمز D22.2؛ وللوحمة الميلانية الشكل على فروة الرأس والرقبة بالرمز D22.4؛ وللوحمة الميلانية الشكل على الوجه (أجزائه غير المحددة) بالرمز D22.3؛ وللوحمة الميلانية الشكل على الجذع بالرمز D22.5.
بالإضافة إلى ذلك، يمكن تعريف الشامة الموجودة على الأجزاء الطرفية من الجسم بأنها وحمة ميلانينية طرفية، والشامة الموجودة على الطرف العلوي لها رمز D22.6، وعلى الطرف السفلي - D22.7.
هناك أيضًا مصطلح "الوحمة الميلانينية". والسؤال الذي يطرح نفسه: ما معنى الوحمة الميلانينية والوحمة الميلانينية، وما الفرق بينهما؟
الحقيقة هي أنه في التصنيف الدولي للأمراض (ICD 10) الأصلي باللغة الإنجليزية، يُعرّف الشامة بأنها ميلانوسية (مصطلح "ميلاني الشكل" غير موجود أصلًا). والشامة الميلانوسية هي نفس الشامة الجلدية، أو ورم حميد أو وحمة بشروية ، تتكون من نفس الخلايا الميلانينية (الاسم اللاتيني: melanocyte)، والتي تُسمى غالبًا بالخلايا الصبغية، أي خلايا الشامة.
علم الأوبئة
في المتوسط، قد يكون لدى الشخص القوقازي البالغ ما بين واحد إلى أربعة عشرات من الشامات الميلانينية (الخلايا الميلانينية)، وتقع معظم التكوينات على الجسم فوق منطقة أسفل الظهر.
خلال مرحلة الطفولة والمراهقة، يزداد عدد الشامات تدريجيًا، وتصل ذروة ظهورها بين سن 18 و25 عامًا. [ 2 ]
الأسباب وحمة ميلاني الشكل
يتم مناقشة الأسباب الرئيسية وعوامل الخطر المحتملة لظهور الشامات الميلانينية بالتفصيل في المنشورات:
نادرًا ما يتم ملاحظة الشامة الميلانينية عند الأطفال في السنة الأولى من العمر (في المتوسط، في 5-7٪ من الرضع). [ 3 ] اقرأ:
طريقة تطور المرض
يتم تفسير عملية تشكل الشامات - nevogenesis - من خلال تفاعل معقد بين العوامل الوراثية والعوامل البيئية (التعرض للأشعة فوق البنفسجية، وما إلى ذلك).
يرتبط تطور الشامات الخلقية باضطرابات في تكوين الخلايا الصباغية من الخلايا السلفية - الخلايا الصباغية للقمة العصبية للجنين. الخلايا الصباغية الشجيرية، التي تنقل الصبغة إلى الخلايا الكيراتينية المحيطة بالجلد، وخلايا الشامات (الخلايا الصبغية) نوعان مختلفان من الخلايا من حيث الشكل. [ 4 ]
وفقًا للنماذج الحديثة لتكوين الشامات، تنشأ الآفات الجلدية الميلانينية من خلية واحدة متحولة، يؤدي تنشيطها إلى تكاثر الخلايا الميلانينية وتحولها إلى وحمات. تتميز خلايا الوحمات المصطبغة في الأدمة العليا والبشرة بمظهر طلائي، ذات شكل مكعب أو بيضاوي، وسيتوبلازم منتشر، ونواة مستديرة أو بيضاوية؛ أما خلايا الوحمات في الأدمة الوسطى فهي أصغر حجمًا ولا تحتوي على الميلانين، بينما تكون خلايا الوحمات في الأدمة السفلى مغزلية الشكل، تشبه الخلايا الليفية.
في هذه الحالة، يرتبط تكوين الشامات بالطفرات في جينات بروتين الإشارة NRAS (الذي يشارك في تنظيم الانقسام الفتيلي الخلوي)؛ وبروتينات BRAF (كيناز سيرين-ثريونين)، وFGFR-3 (مستقبل عامل نمو الخلايا الليفية)، وما إلى ذلك.
وتؤثر هذه التغييرات على مستوى الجينات على عوامل النسخ ومسارات الإشارة (النقل الخلوي) بطريقة تؤدي إلى تعطيل انتشار الخلايا الصبغية وتمايزها. [ 5 ]
الأعراض وحمة ميلاني الشكل
ظهور ورم على الجلد هو أول علامة على وجود وحمة بشروية ميلانينية الشكل (ميلانوسية). قد تكون عقيدية، تقع عند تقاطع البشرة والأدمة التي تقع تحتها - في طبقة الأدمة البشرية؛ وقد تكون مرتفعة قليلاً عن سطح الجلد، أو داخل الأدمة، وهي علامة ولادة تقليدية - انتفاخ بارز على شكل قبة على سطح الجلد، يتراوح لونه بين البني الفاتح والبني الداكن، بدرجات متفاوتة من التحدب والحجم، دائري أو غير منتظم الشكل.
هناك أنواع مختلفة من الشامات الميلانينية، أي أنواع الشامات الموجودة على الجسم ، وقد تختلف أعراضها الخارجية.
الشامة الصبغية الميلانينية أو الميلانية الشكل هي وحمة ميلانينية مكتسبة تظهر في مرحلة الطفولة على شكل بقع بنية مسطحة، يتراوح حجمها بين 1 و2 مم، وتظهر غالبًا على الجلد المعرض للأشعة فوق البنفسجية. في هذه الشامات، توجد تجمعات من الخلايا الصبغية على طول الوصلة الجلدية البشروية.
إذا تجاوزت مساحة التكوين الصبغيّ 10-12 مم، تُعرف هذه الحالة بوحمة ميلانوفورم واسعة. على سبيل المثال، قد يصل حجم وحمة بيكر (وحمة بشروية مشعرة) إلى 15-20 سم.
الشامة الصباغية داخل الأدمة، أو الشامة المحدبة ، هي آفات مكتسبة تتركز بشكل رئيسي في الرأس أو الرقبة أو الجزء العلوي من الجسم. في هذه الحالة، قد تقتصر الشامة على الطبقة الوسطى من الأدمة. عادةً ما تكون هذه الشامات داخل الأدمة لحمية، وقد يكون لها ساق، وتتطور على ثلاث مراحل: أولاً، تنمو الشامة بسرعة (وقد تُشكل ساقًا)، ثم يتباطأ نموها ويتوقف، وبعد ذلك يبدأ التكوين - مع ازدياد عمق الأدمة - في التناقص ويصبح لونه أفتح.
الشامة الحدية داخل الأدمة مسطحة، وقد يتراوح لونها بين الرمادي والبني. اقرأ أيضًا: الشامات المسطحة
تتميز وحمة سيتون بظهور حلقة منزوعة الصبغة حول الشامة، في حين تبدو وحمة جاداسون-تيشي (الوحمة البشروية الزرقاء) وكأنها حطاطة كثيفة أو عقدة ذات لون أزرق رمادي أو أزرق أسود.
لمزيد من المعلومات حول ماهية الشامة الحليمية الميلانينية أو الشامة الثؤلولية، راجع المواد التالية:
يتم تحديد الشامة الميلانينية المختلطة من خلال علم الأنسجة الخاص بالشامة ؛ في مثل هذه الحالات، يتم الكشف عن مزيج من خلايا الشامة المختلفة، بالإضافة إلى النسيج الضام والعناصر الجلدية، في تكوين واحد.
قد تكشف الخزعة والفحص النسيجي أيضًا عن وحمة ميلانينية غير نمطية - وهي تكوين ميلانيني على الجلد يتميز بخصائص سريرية ونسيجية مميزة تتمثل في خلل التنسج الخلوي. للمزيد من التفاصيل، يُرجى مراجعة مقال " وحمة خلل التنسج".
المضاعفات والنتائج
ترتبط المضاعفات والعواقب المترتبة على الشامات الميلانينية بالضرر الذي قد يلحق بها (الصدمة)، مما قد يؤدي إلى النزيف و/أو تطور الالتهاب.
بالإضافة إلى ذلك، فإن بعض الشامات معرضة لخطر متزايد للتحول الخبيث إلى سرطان الجلد، لذلك يجب على الطبيب معالجة أي تغييرات في حجمها أو شكلها أو لونها. [ 6 ]
لمزيد من التفاصيل انظر:
التشخيص وحمة ميلاني الشكل
اقرأ المزيد في المقالات:
علاج او معاملة وحمة ميلاني الشكل
يتم مناقشة العلاج الجراحي، أي الإزالة الجراحية لحمة الورم الميلانيني [ 9 ] بالتفصيل في المقالات:
الوقاية
حتى الآن، لا توجد إجراءات وقائية لمنع ظهور الشامات، ولكن ينصح بتجنب التعرض لأشعة الشمس لفترات طويلة وعدم زيارة غرف التسمير.
توقعات
بالنسبة لمعظم الناس، فإن تشخيص الشامة الميلانينية مواتٍ، ولكن يجب أن يؤخذ في الاعتبار احتمال الإصابة بسرطان الجلد، والذي يكون حميدًا في البداية.

