خبير طبي في المقال
منشورات جديدة
التنسج الغضروفي
آخر مراجعة: 12.07.2025

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
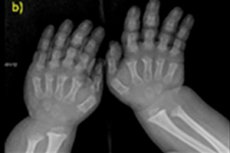
هناك العديد من الأمراض الخلقية النادرة، وأحدها هو انتهاك نمو العظام - خلل التنسج العظمي، الذي يؤدي إلى قصر القامة الشديد وغير المتناسب.
في القسم الخاص بالتشوهات التنموية في ICD-10، فإن الكود لهذا النوع من خلل التنسج العظمي الغضروفي الوراثي مع عيوب نمو العظام الأنبوبية والعمود الفقري هو Q77.4 [ 1 ]
علم الأوبئة
فيما يتعلق بانتشار التقزم، فإن البيانات الإحصائية من دراسات مختلفة غامضة. يزعم البعض أن هذه الشذوذ تحدث لدى مولود واحد من كل عشرة آلاف، بينما يزعم آخرون أنها تحدث لدى مولود واحد من كل 26-28 ألفًا، بينما يزعم آخرون أنها تحدث لدى 4-15 حالة من كل 100 ألف. [ 2 ]
وتشير المعلومات أيضًا إلى أنه عندما يكون عمر الأب أكثر من 50 عامًا، فإن معدل الإصابة بالتقزم عند الأطفال هو حالة واحدة لكل 1875 مولودًا جديدًا.
الأسباب التصلب الغضروفي
سبب التقزم هو انتهاك لتكوين العظم، وتحديدًا أحد أنواع التعظم داخل الرحم لأجسام العظام الأنبوبية في الهيكل العظمي - التعظم الغضروفي، حيث يتحول الغضروف إلى نسيج عظمي. لمزيد من التفاصيل، انظر: نمو وتطور العظام.
يحدث اضطراب تعظم العظام الطويلة، أي خلل التنسج الوجنيني، نتيجة طفرات في جين مستقبل عامل نمو الخلايا الليفية 3 (FGFR3 على الكروموسوم 4p16.3)، مما يؤثر على نمو الخلايا وتمايزها. ويرتبط وجود طفرات FGFR3 بعدم الاستقرار الجيني وتغيرات في عدد الكروموسومات (اختلال الصيغة الصبغية).
ينتقل نقص تنسج العظم الغضروفي إلى الطفل كصفة جسمية سائدة، أي أنه يتلقى نسخة من الجين الطافر (السائد) وجينًا طبيعيًا على زوج من الكروموسومات غير الجنسية (الجسمية). وبالتالي، فإن نوع وراثة هذا العيب هو جسمي سائد، ويمكن أن يظهر هذا الخلل في 50% من الأبناء عند تزاوج مجموعة من أليلات هذا الجين (النمط الجيني).
بالإضافة إلى ذلك، يمكن أن تكون الطفرات متفرقة، وكما تظهر الممارسة، في 80٪ من الحالات يولد الأطفال المصابون بالتقزم لآباء ذوي طول طبيعي.
عوامل الخطر
عوامل الخطر الرئيسية لولادة أطفال مصابين بالتقزم وراثية. إذا كان أحد الوالدين مصابًا بهذا العيب، فإن احتمال إنجاب طفل مريض يُقدر بنسبة 50%؛ وإذا كان كلا الوالدين مصابين بهذا الشذوذ، فإن النسبة 50% أيضًا، ولكن مع وجود خطر بنسبة 25% للإصابة بالتقزم متماثل الزيجوت، مما يؤدي إلى الوفاة قبل الولادة أو في مرحلة الطفولة المبكرة.
مع تقدم عمر الأب (أقرب إلى 40 عامًا أو أكثر)، يزداد خطر حدوث طفرة جديدة (طفرة جديدة) في جين FGFR3.
طريقة تطور المرض
في شرح مسببات مرض التقزم، يؤكد الخبراء على أهمية بروتين التيروزين كيناز عبر الغشاء (المشفر بواسطة جين FGFR3) في تنظيم انقسام وتمايز وموت الخلايا في أنسجة الغضاريف في صفائح النمو - الخلايا الغضروفية، وكذلك التطور الطبيعي للهيكل العظمي - تكوين العظام وتعدين أنسجة العظام.
أثناء التطور الجنيني، وفي حال وجود طفرة جينية، تزداد فعالية مستقبلات عامل نمو الخلايا الليفية 3. يؤدي ازدياد وظائفها إلى تعطيل نقل الإشارات الخلوية وتفاعل الجزء خارج الخلوي من هذا البروتين مع عوامل نمو الخلايا الليفية متعددة الببتيد (FGF). ونتيجةً لذلك، يحدث خلل: إذ تقصر مرحلة تكاثر خلايا الغضروف، ويبدأ تمايزها أبكر من المتوقع. كل هذا يؤدي إلى تكوين واندماج غير سليم لعظام الجمجمة، وخلل تنسج الهيكل العظمي - وهو انخفاض في العظام الطويلة، مصحوبًا بقصر قامة واضح أو تقزم.
ويرتبط ثلثا حالات التقزم بخلل تنسج العظم الغضروفي.
الأعراض التصلب الغضروفي
يؤدي نمو العظام غير الطبيعي إلى ظهور أعراض سريرية لمرض التقزم مثل:
- قصر القامة الواضح (التقزم غير المتناسب) مع متوسط ارتفاع الشخص البالغ 123-134 سم؛
- تقصير الأجزاء القريبة من الأطراف السفلية والعلوية مع حجم جذع طبيعي نسبيًا؛
- أصابع اليدين والقدمين المختصرة؛
- تضخم الرأس (تضخم الرأس أو تضخم الرأس)؛ [ 3 ]
- السمات المميزة للوجه في شكل بروز الجبهة ونقص تنسج الجزء الأوسط من الوجه - جسر الأنف الغارق.
- ضيق المفصل القحفي الرقبي. يموت بعض الرضع المصابين بالتقزم في السنة الأولى من العمر بسبب مضاعفات مرتبطة بالمفصل القحفي الرقبي؛ وتشير الدراسات السكانية إلى أن هذا الخطر الزائد للوفاة قد يصل إلى 7.5% دون تقييم أو تدخل.[ 4 ]
- غالبًا ما يُمثل خلل وظائف الأذن الوسطى مشكلة [ 5 ]، وإذا لم يُعالج بشكل صحيح، فقد يؤدي إلى فقدان سمع توصيلي شديد بما يكفي للتأثير على تطور الكلام. سيحتاج أكثر من نصف الأطفال إلى أنبوب معادلة الضغط. [ 6 ] بشكل عام، يعاني حوالي 40% من المصابين بالتقزم من فقدان سمع وظيفي كبير. كما يتأخر تطور اللغة التعبيرية في كثير من الأحيان، على الرغم من أن قوة العلاقة بين فقدان السمع ومشاكل اللغة التعبيرية موضع شك.
- يُعد انحناء قصبة الساق شائعًا جدًا لدى الأشخاص المصابين بالتقزم. يعاني أكثر من 90% من البالغين غير المعالجين من درجة ما من الانحناء.[ 7 ] "الانحناء" في الواقع تشوه معقد ينتج عن مزيج من الميل الجانبي، والالتواء الداخلي لقصبة الساق، وعدم الاستقرار الديناميكي للركبة.[ 8 ]
يتميز الأطفال المصابون بالتقزم بضعف توتر العضلات، مما يدفعهم إلى تعلم مهارات الحركة والمشي لاحقًا. ولا يتأثر الذكاء والقدرات الإدراكية بهذا العيب النمائي. [ 9 ]، [ 10 ]
العواقب والمضاعفات
يتميز هذا النوع من خلل التنسج العظمي الغضروفي الوراثي بالمضاعفات والعواقب التالية:
- التهابات الأذن المتكررة؛
- انقطاع النفس الانسدادي أثناء النوم؛
- استسقاء الرأس؛
- سوء الإطباق والأسنان المعوجة:
- تشوه الساقين (التقوس أو الانحراف) مع تغير في طريقة المشي؛
- تضخم العمود الفقري القطني أو انحنائه (حداب العمود الفقري الصدري القطني أو الجنف القطني) - مع آلام الظهر عند المشي؛
- آلام المفاصل (بسبب وضع العظام بشكل غير صحيح أو ضغط جذور الأعصاب)؛
- تضيق القناة الشوكية وانضغاط الحبل الشوكي؛ الشكوى الطبية الأكثر شيوعًا في مرحلة البلوغ هي تضيق القناة الشوكية العرضي الذي يشمل L1-L4. تتراوح الأعراض من العرج المتقطع القابل للعكس الناجم عن التمرين إلى خلل شديد لا رجعة فيه في الساق واحتباس البول. [ 11 ] يمكن أن يسبب العرج والتضيق أعراضًا حسية (خدر وألم وثقل) وحركية (ضعف وتعثر وقلة القدرة على المشي). ينتج العرج الوعائي عن تورم الأوعية الدموية بعد الوقوف والمشي ويمكن عكسه تمامًا مع الراحة. تضيق القناة الشوكية هو الآفة الفعلية للحبل الشوكي أو جذر العصب بسبب العظم الضيق في القناة الشوكية، والأعراض لا رجعة فيها. قد تنتج الأعراض الموضعية في منطقة جلدية معينة عن تضيق ثقوب جذر العصب المحددة.
- انخفاض في جدار الصدر مع نمو محدود للرئة وانخفاض في وظائفها (ضيق شديد في التنفس). في مرحلة الطفولة، تعاني مجموعة صغيرة من المصابين بالتقزم من مشاكل رئوية تقييدية. يؤدي صغر حجم الثدي وزيادة مرونة الصدر إلى انخفاض سعة الرئة ومرض الرئة التقييدي [ 12 ].
مشاكل العظام الأخرى
- ضعف المفاصل. تكون معظم المفاصل مفرطة الحركة في مرحلة الطفولة. وعادةً ما يكون لهذا تأثير ضئيل، باستثناء عدم استقرار الركبة لدى بعض الأشخاص.
- الغضروف الهلالي الجانبي القرصي: قد يؤدي هذا الشذوذ الهيكلي الذي تم تحديده مؤخرًا إلى آلام مزمنة في الركبة لدى بعض الأشخاص.[ 13 ]
- التهاب المفاصل: قد يحمي التنشيط التكويني لـ FGFR-3، كما هو الحال في التقزم، من تطور التهاب المفاصل.[ 14 ]
- يُرى داء التقزم الأسود في حوالي 10% من الأشخاص المصابين بالتقزم.[ 15 ] وفي هذا السكان، لا يعكس فرط الأنسولين أو الخباثة.
يُعدّ خلل التنسج القحفي المتماثل الزيجوت، الناتج عن متغيرات ممرضة ثنائية الأليلات في النوكليوتيد 1138 من مستقبل عامل نمو الخلايا الليفية 3، اضطرابًا حادًا تختلف نتائجه الشعاعية نوعيًا عن تلك المُلاحظة في خلل التنسج القحفي. ينتج الموت المبكر عن فشل تنفسي ناتج عن صغر حجم جدار الصدر واختلالات عصبية ناجمة عن تضيق القناة الشوكية العنقية [هول 1988].
التشخيص التصلب الغضروفي
في معظم المرضى، يُشخَّص نقص تنسج العظم الغضروفي بناءً على العلامات السريرية المميزة والنتائج الشعاعية. أما في حالة الرضع أو في غياب بعض الأعراض، فيُجرى فحص جيني، مثل تحليل النمط النووي ، للتوصل إلى تشخيص نهائي.[16 ]
عند إجراء التشخيص قبل الولادة باستخدام طريقة علم الوراثة الجزيئية، من الممكن إجراء تحليلات للسائل الأمنيوسي أو عينة من الزغابات المشيمية.
تظهر علامات نقص تنسج العظم الغضروفي في فحص الموجات فوق الصوتية للجنين - قصر الأطراف وملامح الوجه النموذجية - بعد 22 أسبوعًا من الحمل.
يشمل التشخيص الآلي أيضًا تصوير الهيكل العظمي بالأشعة السينية أو الموجات فوق الصوتية للعظام. ويؤكد التصوير بالأشعة السينية التشخيص بناءً على بيانات مثل كبر حجم الجمجمة مع ثقب قذالي ضيق وقاعدة صغيرة نسبيًا؛ وعظام أنبوبية قصيرة وأضلاع قصيرة؛ وأجسام فقرية قصيرة ومسطحة؛ وقناة نخاعية ضيقة، وصغر حجم أجنحة الحرقفة.
تشخيص متباين
التشخيص التفريقي ضروري مع قزامة الغدة النخامية ، وخلل التنسج الفقاري المشاشيّ الخلقي، وخلل التنسج الضموري، ونقص التنسج الغضروفي، ومتلازمة شيرشيفسكي-تيرنر ومتلازمة نونان، ومتلازمة التنسج الغضروفي الكاذب. لذا، فإن الفرق بين التنسج الغضروفي الكاذب والتنسج الغضروفي الكاذب هو أن حجم الرأس وملامح الوجه طبيعية لدى مرضى التقزم المصابين بالتنسج الغضروفي الكاذب.
من الاتصال؟
علاج او معاملة التصلب الغضروفي
حددت لجنة علم الوراثة التابعة للأكاديمية الأمريكية لطب الأطفال توصياتٍ لرعاية الأطفال المصابين بالتقزم. تهدف هذه التوصيات إلى توفير إرشاداتٍ إرشادية، ولا تُغني عن اتخاذ القرارات الفردية. كما تتضمن مراجعةٌ حديثة [باولي وبوتو، ٢٠٢٠] إرشاداتٍ إرشادية. توجد عياداتٌ متخصصةٌ في علاج خلل التنسج الهيكلي؛ وقد تختلف توصياتها قليلاً عن هذه التوصيات العامة.
تتضمن التوصيات ما يلي (ولكنها لا تقتصر على):
استسقاء الرأس. في حال ظهور علامات أو أعراض ارتفاع الضغط داخل الجمجمة (مثل: تسارع نمو الرأس، أو انتفاخ اليافوخ باستمرار، أو تضخم ملحوظ في الأوردة السطحية في الوجه، أو التهيج، أو القيء، أو تغيرات في الرؤية، أو الصداع)، يلزم إحالة المريض إلى جراح أعصاب.
يُفترض أن يكون السبب وراء استسقاء الرأس في حالات التقزم هو زيادة الضغط الوريدي داخل الجمجمة نتيجة تضيق الثقوب الوداجية. لذلك، يُعدّ العلاج المُتّبع هو تحويلة البطين الصفاقي. مع ذلك، قد يكون فغر البطين الثالث بالمنظار مفيدًا لدى بعض الأفراد،[ 17 ] مما يعني أن آليات أخرى، مثل انسداد مخرج البطين الرابع نتيجة تضيق الجمجمة العنقية، قد تكون مُرتبطة بالحالة.[ 18 ]
تضيق الوصلة القحفية العنقية. أفضل مؤشرات الحاجة إلى تخفيف الضغط تحت القذالي:
- فرط المنعكسات أو الرمع في الأطراف السفلية
- انقطاع النفس المركزي أثناء تخطيط النوم
- انخفاض في حجم الثقبة الكبرى كما تم تحديده بواسطة التصوير المقطعي المحوسب لتقاطع الجمجمة والعنق ومقارنته بالمعايير لدى الأطفال المصابين بالتقزم.[ 19 ]
- وقد تم مؤخرا اقتراح أدلة على ضغط الحبل الشوكي و/أو تشوهات الإشارة المرجحة T2 كعامل آخر يجب مراعاته عند اتخاذ قرار إجراء العملية الجراحية.
إذا كانت هناك علامات واضحة للضغط العرضي، فيجب إحالة المريض بشكل عاجل إلى جراح أعصاب الأطفال لإجراء جراحة إزالة الضغط. [ 20 ]
قد يشمل علاج انقطاع النفس الانسدادي أثناء النوم ما يلي:
- استئصال اللوزتين واللحمية
- ضغط مجرى الهواء الإيجابي
- القصبة الهوائية في الحالات القصوى
- فقدان الوزن
قد تؤدي هذه التدخلات إلى تحسن في اضطرابات النوم وبعض التحسن في الوظيفة العصبية.[ 21 ]
في الحالات النادرة حيث يكون الانسداد شديدًا بما يكفي ليتطلب إجراء عملية جراحية في القصبة الهوائية، يتم استخدام جراحة تقدم منتصف الوجه لتخفيف انسداد مجرى الهواء العلوي.[ 22 ]
خلل وظائف الأذن الوسطى. يجب علاج التهابات الأذن الوسطى المتكررة، واستمرار تراكم السوائل فيها، وفقدان السمع اللاحق، بحزم عند الحاجة. يُنصح باستخدام أنابيب طويلة الأمد لأنها غالبًا ما تكون ضرورية حتى سن السابعة أو الثامنة.[ 23 ]
عندما تظهر المشاكل في أي عمر، فمن المستحسن استخدام طرق العلاج المناسبة.
قصر القامة. قيّمت العديد من الدراسات علاج هرمون النمو (GH) كعلاج محتمل لقصر القامة.[ 24 ]
وبشكل عام، تظهر هذه السلاسل وغيرها تسارعًا في النمو في البداية، إلا أن التأثير يتضاءل بمرور الوقت.
في المتوسط، يمكنك أن تتوقع زيادة في طول الشخص البالغ بحوالي 3 سم فقط.
يظل إطالة الأطراف باستخدام تقنيات مختلفة خيارًا متاحًا للبعض. ويمكن تحقيق زيادة في الطول تصل إلى 30-35 سم. [ 25 ] المضاعفات شائعة وقد تكون خطيرة.
في حين أن البعض يدعو إلى إجراء هذه الإجراءات في وقت مبكر من عمر ستة إلى ثمانية أعوام، فإن العديد من أطباء الأطفال وعلماء الوراثة السريرية وخبراء الأخلاق يدعون إلى تأخير مثل هذه الجراحة حتى يتمكن الشاب من المشاركة في اتخاذ قرار مستنير.
في أمريكا الشمالية على الأقل، لا يختار سوى عدد قليل من المصابين الخضوع لجراحة إطالة الأطراف المتقدمة. وقد أصدر المجلس الاستشاري الطبي لجمعية "ليتل بيبول أوف أمريكا" بيانًا بشأن استخدام جراحة إطالة الأطراف المتقدمة.
السمنة: ينبغي البدء باتخاذ إجراءات الوقاية من السمنة منذ الطفولة المبكرة. ومن المتوقع أن تكون العلاجات القياسية للسمنة فعّالة لدى المصابين بالتقزم، على الرغم من انخفاض احتياجاتهم من السعرات الحرارية. [ 26 ]
ينبغي استخدام مخططات الوزن القياسية ومخططات الوزن بالنسبة للطول الخاصة بالتقزم لمتابعة التقدم. من المهم ملاحظة أن هذه المنحنيات ليست منحنيات مثالية للوزن بالنسبة للطول؛ فقد استُمدت من آلاف نقاط البيانات من أشخاص مصابين بالتقزم.
تم تطوير معايير مؤشر كتلة الجسم (BMI) للأطفال الذين تتراوح أعمارهم بين 16 عامًا وأصغر. [ 27 ] لا يتم توحيد مؤشر كتلة الجسم للبالغين المصابين بالتقزم؛ ستؤدي المقارنات مع منحنيات مؤشر كتلة الجسم للطول المتوسط إلى نتائج مضللة. [ 28 ]
تشوه التقوّس. يُنصح بمتابعة تقويم العظام سنويًا من قِبل مُقدّم رعاية صحية مُلِمٍّ بالتقزّم أو جرّاح عظام. نُشرت معايير التدخل الجراحي.[ 29 ]
يتطلب وجود انحناء تدريجي مصحوب بأعراض إحالةً إلى طبيب عظام. عادةً لا يتطلب تشوه التقوس غير المصحوب بأعراض تصحيحًا جراحيًا. يمكن اختيار تدخلات علاجية متنوعة (مثل النمو الموجه باستخدام ثماني صفائح، وقطع العظم المائل، وقطع العظم غير الدوراني). لا توجد دراسات مُحكمة تُقارن نتائج خيارات العلاج.
الحداب. غالبًا ما يُصاب الأطفال المصابون بالتقزم بحداب مرن. يتوفر بروتوكول للمساعدة في منع تطور الحداب الزاوي الثابت، والذي يشمل تجنب عربات الأطفال المرنة والأراجيح وحمالات الأطفال. يُنصح بعدم الجلوس بدون دعم؛ مع ضرورة الضغط على الظهر دائمًا عند حمل الطفل.
- يتحسن الحداب بشكل ملحوظ أو يختفي في معظم الأطفال بعد اتخاذ وضعية مستقيمة والبدء في المشي. [ 30 ]
- عند الأطفال الذين لا يتحسنون تلقائيًا بعد زيادة قوة الجذع والبدء في المشي، عادةً ما يكون التقوية كافيًا لمنع استمرار الحداب الصدري القطني.[ 31 ]
- إذا استمر الحداب الشديد، فقد تكون هناك حاجة إلى إجراء جراحة في العمود الفقري لمنع المضاعفات العصبية.[ 32 ]
تضيق العمود الفقري: إذا ظهرت علامات و/أو أعراض شديدة لتضيق العمود الفقري، فمن الضروري إحالة المريض على وجه السرعة إلى أخصائي جراحي.
يُنصح عادةً باستئصال الصفيحة الفقرية الممتدة والواسعة. تعتمد أهمية الإجراء على مستوى التضيق (مثل الصدري أو القطني) ودرجة التضيق. كلما خضع المرضى للجراحة مبكرًا بعد ظهور الأعراض، كانت النتائج أفضل ووظائفهم أفضل [ 33 ].
التطعيمات: لا شيء يمنع النقص في نمو العظام من تلقي جميع التطعيمات الروتينية. ونظرًا لتزايد خطر الإصابة بأمراض الجهاز التنفسي، تُعدّ لقاحات الدفتيريا والتيتانوس والسعال الديكي (DTaP) والمكورات الرئوية والإنفلونزا ذات أهمية خاصة.
الاحتياجات التكيفية: نظرًا لقصر القامة، قد يلزم إجراء تعديلات بيئية. في المدرسة، قد يشمل ذلك مقاعد، ومفاتيح إضاءة منخفضة، ودورات مياه بارتفاع مناسب أو وسائل أخرى لتسهيل الوصول، ومكاتب منخفضة، ومساند أقدام أمام الكراسي. يجب أن يتمكن جميع الأطفال من مغادرة المبنى بشكل مستقل في حالات الطوارئ. قد تُصعّب الأيدي الصغيرة والأوتار الضعيفة المهارات الحركية الدقيقة. تشمل التسهيلات المناسبة استخدام لوحة مفاتيح أصغر، وأقلامًا ثقيلة، وأسطح كتابة أكثر سلاسة. يجب أن يكون لدى معظم الأطفال خطة تعليمية فردية (IEP) أو خطة 504.
غالبًا ما تكون ملحقات الدواسات ضرورية لركوب الدراجة. قد يلزم أيضًا تعديل أماكن العمل، مثل خفض الطاولات، ولوحات المفاتيح الأصغر، والسلالم، وتسهيل الوصول إلى المرحاض.
التنشئة الاجتماعية: بسبب قصر القامة الملحوظ للغاية المرتبط بخلل تنسج العظم الغضروفي، قد يواجه الأفراد المصابون وأسرهم صعوبة في التنشئة الاجتماعية والتكيف مع المدرسة.
يمكن لمجموعات الدعم مثل Little People of America, Inc (LPA) أن تساعد الأسر في معالجة هذه المشكلات من خلال الدعم من الأقران، والقدوة الشخصية، وبرامج التوعية الاجتماعية.
تتوفر معلومات حول التوظيف والتعليم وحقوق ذوي الإعاقة وتبني الأطفال القصيرين والقضايا الطبية والملابس المناسبة والأجهزة التكيفية والتربية من خلال النشرة الإخبارية الوطنية والندوات وورش العمل.
لا يوجد دواء أو علاج غير دوائي يمكنه علاج هذا العيب الخلقي.
العلاج الطبيعي هو الأكثر استخدامًا؛ قد يكون العلاج ضروريًا أيضًا لاستسقاء الرأس (عن طريق التحويلة أو فتح البطين بالمنظار)، والسمنة، [ 34 ] وانقطاع النفس، [ 35 ] والتهاب الأذن الوسطى، أو تضيق القناة الشوكية.
في بعض العيادات، بعد أن يصل الطفل إلى عمر خمس إلى سبع سنوات، يقومون بالعلاج الجراحي: إطالة عظام الساقين والفخذين وحتى عظام الكتف أو تصحيح التشوه - بمساعدة العمليات والأجهزة التقويمية الخاصة - في ثلاث إلى أربع مراحل، تستمر كل منها لمدة تصل إلى 6-12 شهرًا.
العلاج قيد التحقيق
يخضع إعطاء نظير ببتيد مدر للصوديوم من النوع C لتجارب سريرية. وقد أظهرت النتائج الأولية أنه جيد التحمل ويؤدي إلى زيادة في سرعة النمو من البداية لدى الأطفال المصابين بالتقزم ( موقع التجربة ). [ 36 ] كما يخضع ببتيد مدر للصوديوم من النوع C المقترن حاليًا لتجارب سريرية. [ 37 ] وتشمل الاعتبارات الأخرى تثبيط كيناز التيروزين [ 38 ]، والميكليزين [ 39 ]، وطعم FGFR3 البشري القابل للذوبان والمؤتلف. [ 40 ]
ابحث في clinicaltrials.gov في الولايات المتحدة وفي سجل التجارب السريرية للاتحاد الأوروبي في أوروبا للحصول على معلومات حول التجارب السريرية لمجموعة واسعة من الأمراض والحالات.
الوقاية
الإجراء الوقائي الوحيد هو التشخيص قبل الولادة للأمراض الخلقية. [ 41 ]، [ 42 ]
توقعات
كم يعيش المصابون بالتقزم؟ أقل بعشر سنوات تقريبًا من متوسط العمر المتوقع.
بما أن التغيرات المرضية في أنسجة العظام والمفاصل تؤدي إلى تقييد الرعاية الذاتية والحركة، يُصنف الأطفال المصابون بهذا التشخيص على أنهم معاقون. على المدى الطويل، يكون تشخيص معظم المرضى طبيعيًا، ولكن مع التقدم في السن، يزداد خطر الإصابة بأمراض القلب. [ 43 ]

