تشوه هشاشة العظام في مفصل الورك
آخر مراجعة: 07.06.2024

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
مع عمليات عدم التنسج والتنكسية التدريجية في أجهزة العظام والمفصل على خلفية آفات الغضاريف في مفصل الورك ، يقوم الطبيب بتشخيص التهاب المفاصل. اسم آخر لهذا الأمراض هو تشويه هشاشة العظام من مفصل الورك. ويتميز علم الأمراض بأرثالغيا ، والقيود على القدرة الوظيفية للتعبير ، وكذلك انحناءه. يتم توجيه العلاج بشكل رئيسي إلى تثبيط المزيد من التفاقم للمرض وتحسين حالة المريض. تتقدم العملية المرضية ببطء ولكن بثبات: قد يتشكل الاصطدام وعدم استقرار المفاصل. [1]
علم الأوبئة
وفقًا للإحصاءات ، يؤثر تشوه هشاشة المفاصل في مفصل الورك على حوالي 15 ٪ من سكان العالم. ومع ذلك ، يعتقد العديد من الخبراء أن هناك بالفعل العديد من المرضى ، لأنه في العديد من المرضى ، تكون العملية المرضية بدون أعراض. يلاحظ الأطباء أن التهاب المفاصل غالبًا ما يصبح اكتشافًا عرضيًا - على سبيل المثال ، عند إجراء الأشعة السينية لمرض آخر.
من المفترض ، حتى سن الخمسين ، يتأثر الرجال في كثير من الأحيان من النساء (بنحو 20 ٪). ويرجع ذلك في المقام الأول إلى النسبة المئوية المرتفعة من تنخر العظم الذكري لرأس الفخذ. بعد سن 50 ، يتم تشخيص تشوه هشاشة العظام في مفصل الورك في كثير من الأحيان في النساء ، والتي يمكن تفسيرها من خلال التغيرات الهرمونية والتدهور المرتبط بنظام العضلات والعظام.
اليوم ، فإن الوضع المصاب بالتهاب المفاصل في العديد من البلدان يزداد سوءًا. يشرح المتخصصون ذلك من خلال انخفاض النشاط البدني للسكان وزيادة في عدد المرضى الذين يعانون من السمنة المفرطة.
الأسباب هشاشة العظام في مفصل الورك.
السبب الأكثر شيوعًا لتشكيل هشاشة العظام لمفصل الورك هو التناقض بين الحمل المفصل و "الاحتياطي" التعويضي للمفصل. "دواسات الغاز" الفورية لتطوير علم الأمراض هي:
- زيادة الوزن
- أن تكون على قدميك طوال الوقت ؛
- انحناء العمود الفقري.
- الأنشطة الرياضية المكثفة (القفز ، رفع وحمل الأوزان الثقيلة ، الجري).
ويعزى دور معين في تطور علم الأمراض أيضًا إلى عوامل مثل اضطرابات التمثيل الغذائي ، والتغيرات المفاجئة في التوازن الهرموني ، واضطرابات الدورة الدموية والدورة الدموية في مفصل الورك ، والاستعداد الوراثي لأمراض أنسجة الغضاريف ، والسن ، والأصوات المتقدمة. غالبًا ما يوجد المرض في المرضى الذين يعانون من التهاب المفاصل الصدفي والروماتويدي. [2]
عوامل الخطر
تنقسم عوامل الخطر لتطوير تشوه هشاشة العظام في مفصل الورك إلى دائم وتلك التي لا تزال تتأثر (تم تغييرها).
تشمل العوامل الدائمة تشوهات خلقية أو هيكلية:
- خلل التنسج الورك.
- انحلال epiphysephis من الرأس الفخذي.
- متلازمة Legg-Calve-Perthes ؛
- شذوذ تنمية الغضروف.
- مرض الاصطدام الفخذي.
تشمل العوامل القابلة للتعديل:
- زيادة الوزن
- الرياضة المهنية-لا سيما الرياضة المعرضة للإصابة وعالية التأثير ؛
- الرفع المنتظم وحمل الأشياء الثقيلة ، العمل الدائم ؛
- التعرض المنتظم للاهتزاز ، سلالة متكررة متكررة على مفصل الورك ؛
- العمل الذي ينطوي على الانحناء المتكرر والقرفصاء.
تشمل مجموعات المخاطر كل من الرياضيين المحترفين والمسنين ، وكذلك النساء أثناء الحمل وانقطاع الطمث. [3]
طريقة تطور المرض
تشوه هشاشة العظام في مفصل الورك هو علم الأمراض الذي يسبب التدمير الموضعي لأنسجة الغضاريف المفصلية ، مصحوبة بتغيرات في عظم الجسوس تحت العظم مع مزيد من تكوين عظم العظام على طول الحواف. قد تكون هذه التغييرات المرضية نتيجة للصدمة أو الآثار الأخرى الضارة ، والتي تعمل كاستجابة تعويضية. ومع ذلك ، على خلفية هذا التأثير الثابت ، يحدث تدريجياً فشل الآلية التعويضية - على سبيل المثال ، في المرضى الذين يعانون من السمنة ، عندما يقوم وزن الجسم بانتظام بتحميل المفصل المريح. تصبح الحركة في المفصل محدودة ، وحتى مستحيلة: تتشكل العظام والغضاريف والانصهار الليفي من الأطراف المفصلية.
يمكن أن يكون عدم وجود جمود المفاصل نتيجة للإصابة المؤلمة (الجرح ، الكسر المغلقة المجزأة ، الكدمة ، إلخ) ، العدوى أو المرض التنكسي ، والعلاج غير الصحيح للعمليات المرضية داخل المفصل. [4]
الأعراض هشاشة العظام في مفصل الورك.
الأشخاص الذين يعانون من هشاشة العظام المشوه يشكون في الغالب من الألم ومجموعة محدودة من الحركة في مفصل الورك. ومع ذلك ، في الحالات الفردية - على سبيل المثال ، في وجود آفات كيسية لرأس الفخذ - قد يكون الألم غائبًا.
توطين الألم - منطقة الفخذ على جانب العملية المرضية ، مع تشعيع محتمل للأجزاء السفلية حتى الكاحل.
هناك ارتباط بالألم مع النشاط البدني (باستثناء المرحلة الأخيرة ، عندما يكون ألمًا مزمنًا دائم). تختلف شدة أحاسيس الألم ، من الانزعاج العرضي إلى متلازمة مستمرة وذات وضوح.
محاولات المريض لإخضاع عدم الراحة تؤدي إلى نقل تدريجي لحمل الوزن إلى الساق الصحية. بمرور الوقت ، ينعكس هذا في المشي: يظهر عرج.
تشمل الشكاوى الشائعة الأخرى شعورًا بالتصلب في مفصل الورك ، خاصة عند اتخاذ الخطوات الأولى بعد الراحة المطولة. يكون الوضع أكثر وضوحًا إذا ، بالإضافة إلى تشوه هشاشة العظام ، يعاني الشخص من التهاب المفاصل الروماتويدي أو النقرس.
قد تكون الحركات الموجودة في المفصل صعبة ، وحتى نقطة عدم القدرة الكاملة على أداءها. تنشأ تقلصات مستقرة ، ويصبح العمود الفقري منحنيًا بزيادة شرطية قطنية.
تشمل العلامات الأولى لخفض الوظيفة المشتركة صعوبة في وضع الأحذية ، وممارسة الرياضة ، وما إلى ذلك. ثم يصبح من الصعب المشي ، وتسلق السلالم ، إلخ. [5]
مراحل
المظاهر الأكثر نموذجية لمرض التهاب المفاصل هو الألم في مفصل الورك. ترتبط شدة الأعراض ارتباطًا وثيقًا بمرحلة تطور عملية المرض. لذلك ، في المرحلة الأولية ، يشكو المريض فقط من عدم الراحة الطفيفة ، تصلب المحرك العابر. بمرور الوقت ، تتوسع الصورة السريرية ، ويصبح الألم مزمنًا ومتزايد ، وتدهور القدرات الحركية.
يقول معظم الخبراء أن هناك ثلاث درجات من المرض:
- لا يكتشف تشوه هشاشة العظام في مفصل الورك من الدرجة الأولى عمليا عن الأعراض ، أو أنها ضعيفة لدرجة أنها تجذب القليل من الاهتمام بالمريض. يحدث انزعاج طفيف فقط على الخلفية أو بعد الجهد البدني ، والذي يربطه المرضى بالتعب الطبيعي. السعة الحركية عمليا لا تعاني. الصورة الإشعاعية توضح تضيق طفيف للفجوة المفصلية. العلاج محافظ.
- ويرافق تشوه هشاشة العظام في مفصل الورك في الدرجة الثانية بزيادة الألم ، وهو أمر مزعج بشكل خاص بعد حمل المفاصل ، وتغيرات الأرصاد الجوية. في المساء ، يتم الشعور بعدم الراحة بشكل خاص ، ويلاحظ وجود قيود طفيفة على الحركات. بعد إقامة طويلة "على القدمين" ، يكون للمريض مشية "بطة" نموذجية: شخص أثناء المشي كما لو كان يتأرجح من اليسار إلى اليمين. قد تظهر بعض الصعوبات عند محاولة نقل الطرف المصاب إلى الجانب ، عند ارتداء الأحذية. عند الوصول إلى قدميه بعد الجلوس لفترة طويلة ، من الصعب على الشخص أن يتخذ الخطوات القليلة الأولى. إذا لم يتم علاج علم الأمراض في هذه المرحلة ، فمن الممكن وجود ضمور جزئي للعضلات ، وهو تقصير بسيط للطرف المصاب. تكشف الأشعة السينية عن تضييق الفجوة في مفصل الورك ، وتشكيل نمو العظام ، ونخر رأس العظم الحرقفي والعظم الفخذي. يسمح لك التصوير بالرنين المغناطيسي بالنظر في ضمور أنسجة الغضروف وجزيئات العظام في تجويف المفصل. يهدف العلاج إلى تثبيط العمليات التنكسية: يمكن أن يكون محافظًا أو جراحيًا الحد الأدنى من الغازية.
- ويرافق تشوه هشاشة العظام في مفصل الورك من الدرجة الثالثة باضطرابات الحركة واضحة ، حتى تتمثل في الشلل. تتميز متلازمة الألم بالثبات ويتوقف عن الاعتماد على النشاط البدني. بالإضافة إلى الألم ، يشتكي المرضى من الأرق والتهيج المرتبط ، والاكتئاب. يتم تجميد مفصل الورك ، وهناك عرج واضح. أثناء التصوير الشعاعي ، لوحظ تدمير كامل لأنسجة الغضاريف ورأس عظم الفخذ ، وهو تشكيل نمو هامشي كبير. العلاج الجراحي.
المضاعفات والنتائج
في معظم المرضى ، يتقدم تشوه هشاشة العظام في مفصل الورك ببطء شديد ، على مدى سنوات وعقود. إذا بدأ العلاج في الوقت المناسب ، فإن هذه العملية تباطأت بشكل كبير ، مما يجعل من الممكن الحفاظ على النشاط الحركي. إذا لم يكن العلاج اللازم متاحًا ، يزداد خطر المضاعفات:
- انحناء شديد لمفصل الورك والعمود الفقري ؛
- الحد من التنقل لأعلى لإكمال الشلل من الطرف (مرض الأنقل) ؛
- تقصير الساق المصابة ؛
- من تشوهات العظام.
يفقد المريض القدرة على العمل ، وأحيانًا القدرة على التحرك والرعاية الذاتية. في الحالات المتقدمة ، تعاني نوعية حياة المريض. من الممكن تعيين مجموعة عجز ، والتي تعتمد على مرحلة وحجم العملية المرضية. [6]
التشخيص هشاشة العظام في مفصل الورك.
يمكن الاشتباه في تشوه هشاشة العظام في الورك إذا كانت الشكاوى والأعراض الحالية مرتبطة بعوامل الخطر ذات الصلة مثل إصابات الورك ، وظروف العمل الثقيلة ، والتهاب المفاصل الروماتويدي ، إلخ.
قد يكون الفحص البدني مفيدًا فقط في المراحل المتأخرة نسبيًا من هشاشة العظام. هناك تفاقم متلازمة الألم في الفخذ في وقت الدوران الداخلي للورك ، وأحيانًا - أزمة مميزة في الوضع القصير للمفصل. ويلاحظ الانقباضات ، والقيود الحركية المستقرة ، والتشوهات المشتركة.
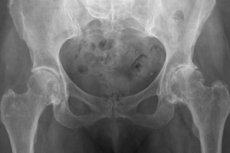
من بين مظاهر الأشعة السينية النموذجية:
- نمو العظام الهامشي.
- ضاقت مساحة المفصل.
- علامات تصلب العظم تحت الغضروفي من الأسيتابولوم ورأس الفخذ ؛
- نتوء الأرض الحسي.
يشار إلى تطور تنخر العظم في الرأس بواسطة هذه النقاط:
- يحيط بتركيز تنخر العظم في منطقة تصلب العظم.
- يتم تفريغ أنسجة العظام تحت القطب المحملة للرأس في شكل "هلال" ؛
- هناك كسر انطباع في القسم المحمّل من الرأس فوق تركيز العظم العظمي ؛
- السطح المفصلي مشوه.
- تم تدمير الغضروف.
بالإضافة إلى التصوير الشعاعي ، يتم استخدام تشخيصات فعالة أخرى:
- يتم استخدام التصوير بالرنين المغناطيسي والتصوير المقطعي المحسوب لتوضيح الميزات الهيكلية وغيرها من الميزات للتركيز المرضي ، وتقييم درجة الآفة والتوطين.
- يساعد مسح النويدات المشعة على تحديد تركيز تنخر العظم في الرأس (الدراسة ذات الصلة بشكل خاص للمرضى الذين يعانون من هشاشة العظام على خلفية فقر الدم المنجلي).
يتم وصف الاختبارات المعملية على أنها تدابير تشخيصية مساعدة للتمييز أو تأكيد علم الأمراض الثانوي. يتم إيلاء اهتمام خاص لاستبعاد أمراض مثل النقرس ، الذئبة الحمامية الجهازية ، فقر الدم المنجلي ، التهاب المفاصل الروماتويدي المصلي.
تشخيص متباين
يوفر الفحص الإشعاعي والمقطعي عادة معلومات شاملة حول علم الأمراض ، مما يسمح بإنشاء التشخيص الصحيح. بشكل عام ، يجب تمييز التمييز بين هشاشة العظام في مفصل الورك عن أمراض مثل:
- العظم القطني.
- تضيق قناة العمود الفقري.
- Meralgia الطعلي ، أو مرض Berngardt-Roth (متلازمة العصب الفخذي الفخذي الجانبي) ؛
- التهاب المترنكانتر (التهاب الجراب الحمي) ؛
- الانبثاث إلى عظم الفخذ والحوض.
- Coxitis
- كسر الحوض ، كسر الرقبة الفخذي.
- فيبروميالغيا.
في بعض الحالات ، يتم إجراء الحصار داخل المفصل مع عامل مخدر لتحديد مصدر متلازمة الألم (في حالة عدم وجود أمراض الأشعة السينية). يتم تنفيذ ثقب الورك مع مزيد من التحليل البكتيري للسائل داخل المفصل. إذا كان من المبين ، فقد يوصى بالتصوير الرنين أو التصوير بالرنين المغناطيسي للعمود الفقري القطني والفحص النسيجي للتصوير الحيوي أو الحاسوب أو الرنين المغناطيسي للعمود الفقري القطني.
علاج او معاملة هشاشة العظام في مفصل الورك.
وتشمل تدابير العلاج العلاج المحافظ والتدخل الجراحي. يعتمد اختيار التكتيكات العلاجية على شدة الأعراض ، وعمر المريض ، وانتشار التركيز المرضي ، وشدة الاضطرابات الميكانيكية الحيوية داخل المفصل ، وحجم آفات العظم.
تهدف الإجراءات العلاجية إلى تقليل الألم ، واستعادة سعة المحرك ووظائف مفصل الورك ، وتطبيع طول الطرف ، والحفاظ على التعبير التالف بسبب تنخر العظم.
تتضمن التأثيرات غير الطبية خطوات مثل هذه:
- تطبيع وزن الجسم.
- العلاج الطبيعي
- تقليل الحمل على الطرف المصاب مع عكازات ، وأجهزة العظام ، إلخ.
يتكون العلاج الدوائي عادة من أخذ المسكنات (الأدوية المضادة للالتهابات غير الستيرويدية) ، وضربات الغضروفية ، ومضادات التشويش. إذا لزم الأمر ، يقوم الطبيب بضبط العلاج الأساسي - على سبيل المثال ، المرضى الذين يعانون من التهاب المفاصل الروماتويدي أو النقرس. [7]
الأدوية
يتم وصف الأدوية لتقليل الأعراض ، لإصلاح الأنسجة التالفة وتثبيط العمليات التنكسية اللاحقة. المجموعات التالية من الأدوية هي الأكثر طلبًا:
- الأدوية المضادة للالتهابات غير الستيرويدية التي تخفف من الألم وتفاعل الالتهاب (الإيبوبروفين ، الكيتورول ، ديكلوفيناك ، الإندوميتاسين - في شكل أقراص ، الحقن ، الاستعدادات الخارجية ، التحاميل) ؛
- العوامل الهرمونية الكورتيكوستيرويد التي تتحكم في متلازمة الألم (يتم حقن الستيرويدات القشرية في كثير من الأحيان مباشرة في تجويف المفصل) ؛
- المسكنات ومضاد التشبينات (وخاصة midocalm) ؛
- أدوات الغضروفية (الجلوكوزامين ، شوندروتن ، إلخ).
الأدوية الشائعة التي تتطلب الاستخدام على المدى الطويل والمستقر هي المخلوطة الغضروفية ، والتي تشبع أنسجة الغضاريف مع المواد الغذائية ، وتمنع العمليات التنكسية ، وتحفيز نمو الخلايا الجديدة. تكون أجهزة الكوندروبروبروتيكات أكثر فعالية إذا تم أخذها في المرحلة الأولية أو المعتدلة من علم الأمراض. يجب أن يكون مسار المدخول منتظمًا وطويلًا (شهرين أو أكثر).
إذا كان تشوه هشاشة العظام معقدًا بسبب تنخر العظم في الرأس الفخذي ، فإن العلاج يستكمل بعوامل نقص السكر - على سبيل المثال:
لوفاستاتين |
الحد الأقصى للجرعة هو 40 ملغ في اليوم ، وجرعة البداية هي 10 ملغ في اليوم. يمكن أن يكون الاستخدام المطول باضطرابات معوية ، والصداع ، والأرق ، والدوخة. إذا حدث هذا ، فمن الضروري استشارة الطبيب لتصحيح الوصفات الطبية. |
يشير العديد من الخبراء إلى فعالية أخذ ستانوزولول بمبلغ 6 ملغ/يوم.
ويلاحظ ديناميات سريرية وإشعاعية مواتية مع إدارة موسعات الأوعية - على سبيل المثال ، مشتقات البروستاسيكلين.
في المراحل المبكرة من هشاشة العظام وخروج العظم فعال:
Enoxaparin |
يتم وصف الهيبارين منخفض الوزن الجزيئي ، وهو مضاد للتخثر ، في جرعة فردية ، بعد تقييم خطر الإصابة بمضاعفات الانخضاز والعواقب النزفية. الجرعة الأكثر استخدامًا هي 1.5 ملغ/كغ مرة واحدة يوميًا عن طريق الحقن تحت الجلد ، في المتوسط لمدة 10 أيام ، تحت إشراف الطبيب. |
ألينونات |
تحضير حمض الألندرونيك ، الذي اتخذ في الصباح ، عن طريق الفم ، قبل ساعتين من الإفطار. يوصى بالجمع بين فيتامين (د) ومستحضرات الكالسيوم. عادة ما يكون العلاج لفترة طويلة. الآثار الجانبية المحتملة: تفاعلات شديدة الحساسية ، ألم البطن ، انتفاخ البطن ، الاضطرابات الهضمية. |
ناروبين |
يتم ممارسة الحقن المطول للدواء من خلال قسطرة في الفضاء فوق الجافية في تركيزات التخدير (المحددة بشكل فردي) لمدة أسبوع. هذا الإجراء يساعد على منع انهيار رأس الفخذ. |
يجب الجمع بين الأدوية المذكورة أعلاه مع علاج أعراض ، مع تناول الأدوية المضادة للالتهابات غير الستيرويدية ، والمضادات الغضروفية.
علاج العلاج الطبيعي
الطريقة الرئيسية الموصى بها لعلاج تشوه هشاشة العظام في مفصل الورك هي علاج الصدمة. في الدرجة الأولى أو الثانية من علم الأمراض ، يسمح لك الإجراء بتخفيف متلازمة الألم بسرعة ، واستعادة الحركة ، وإبطاء تدمير الأنسجة المفصلية وتفعيل عمليات الاسترداد.
يخترق تأثير التذبذبات الصوتية لتردد الأشعة تحت الحمراء مفصل الورك المتأثر دون عوائق ويعمل مباشرة على تركيز العملية التهابي ، التنكسية واضطراب الاضطرابات ، وتحسين الدورة الدموية والخواص. يعمل العلاج بطريقة مماثلة للعلاج اليدوي المكثف: يتم تحسين إمدادات الدم للأنسجة ، ويختفي الركود وبدأ الانتعاش.
وفقًا للخبراء ، فإن علاج الصدمة بسرعة يحسن عمليات التمثيل الغذائي المحلي ولا يزيل فقط أعراض هشاشة العظام ، ولكن أيضًا يزيل جزئيًا سبب تطوره. التأثير الناتج طويل الأمد ومستدام.
من الممكن ممارسة العلاج العلاجي الطبيعي وفي الدرجة الثالثة من علم الأمراض على خلفية التدابير العلاجية الرئيسية. ومع ذلك ، في هذه الحالة ، يكون علاج الصدمة أكثر ملاءمة في مرحلة إعادة التأهيل بعد تقويم مفصل الورك. [8]
العلاج الجراحي
إذا كان تشوه هشاشة العظام مصحوبًا بالارتداء الشديد لمفصل الورك ، فإنه غير قابل للدواء ، ولا يحدث ألم شديد ليس فقط أثناء التحميل ، ولكن أيضًا في حالة هادئة ، قد يوصي الطبيب باستبدال جراحي للمفصل مع الاصطناعية. تساعد الجراحة على تقليل الأعراض المؤلمة واستعادة الوظيفة.
يتم إجراء التحضير للجراحة على أساس العيادات الخارجية. مسار التلاعب تقريبًا على النحو التالي: تحت التخدير فوق الجافية أو العام ، يتم كشف مفصل الورك ويتم إزالة الرأس مع سطح مقبس المفصل. يتم زرع التناظرية من كوب الأسيتاب والطرف الاصطناعي برأس اصطناعي في الداخل ، والذي يتم إصلاحه باستخدام الأسمنت العظمي أو طريقة أخرى. بعد التدخل ، يبقى المريض تحت مراقبة المرضى الداخليين لمدة أسبوعين على الأقل. يتم إعادة التأهيل النهائي في عيادة أو قسم خاص. في البداية ، يتم تقديم المريض لأداء التمارين المناسبة على العكازات ، وبحلول الشهر الثاني ، يتم تحقيق الحمل الكامل المسموح به على مفصل الورك.
الوقاية
لن تكون التدابير الوقائية غير ضرورية ، سواء للأشخاص الذين يعانون من مفاصل الورك الصحية ، أو للمرضى الذين يعانون من هشاشة العظام. لمنع التطور ، وكذلك لمنع تطور علم الأمراض ، يوصي الأطباء:
- الالتزام بقواعد التغذية المناسبة (كاملة ، متوازنة) ؛
- للسيطرة على وزن الجسم الخاص بك ؛
- حافظ على لياقتك البدنية ، وكن نشطًا ، وقم بتمارين صباحية منتظمة وانتقل إلى المشي الطويل ؛
- تجنب الصدمة ، انخفاض حرارة الجسم.
من المهم تجنب التحميل الزائد لمفاصل الورك ، في الوقت المناسب وعلاج أي إصابات في الأطراف (الكدمات ، الكسور ، الالتواء) وأمراض نظام العظام (القدمين المسطحة ، انحناء العمود الفقري ، خلل التنسج) ، فعليًا.
توقعات
يتم التعامل مع هشاشة العظام المشوه في مفصل الورك بشكل أفضل في المراحل المبكرة من التقدم. يصعب علاج النموذج المتقدم ، وغالبًا ما يتطلب التورط الداخلي. من بين المضاعفات الأخرى الممكنة:
- الأمراض الالتهابية المعدية ؛
- مقرصنة العصب أو العصب الفخذي ؛
- التهاب كيسي؛
- الخلع
- التهاب Tendovagint.
يرتبط تفاقم التهاب المفاصل العظمي بدورية العملية الالتهابية. في معظم الحالات ، تكون الانتكاسات هي التهاب عقيم يحدث بعد الإصابات أو الأمراض المنقولة. خلال هذه الفترات ، قد تكون زيادة الألم ، والحمى ، وذمة التهابية مزعجة.
لتحسين التشخيص ، ينصح الأطباء بالإحالة في الوقت المناسب إلى الأطباء ، والوفاء بجميع مواعيدهم ، ووجود السمنة - اتبع النظام الغذائي. إن الحد من وزن الجسم يساعد على تخفيف التعبير التالف وتخفيف الأعراض. ومع ذلك ، لا يظهر نظام غذائي متوازن ليس فقط للأشخاص الذين يعانون من زيادة الوزن ، ولكن أيضًا لجميع المرضى الآخرين ، حيث أن التغذية المناسبة تساعد على تحسين تغذية أنسجة الغضروف والظهارة ، باستقرار توازن المياه الإلكترونية. يجب أن يكون النظام الغذائي خاليًا من وفرة من الدهون الحيوانية والمستحلبات ، والحلويات ، والمواد الحافظة ، واللحوم المدخنة ، والمخللات. لتجديد الغضروف في الجسم يجب تقديم كمية كافية من البروتين - على سبيل المثال ، في شكل اللحوم البيضاء ومنتجات الألبان والبيض. إن وجود الكولاجين في الأطباق إلزامي: ينصح الخبراء بالاستهلاك المنتظم لجميع أنواع الهلام والهلام والكسيل والمارمواد وما إلى ذلك.
يجب على جميع المرضى ، بغض النظر عن مرحلة المرض ، تخفيف الطرف المصاب قدر الإمكان - على سبيل المثال ، استخدام العكازات والعصا والأجهزة العظمية الأخرى. علم الأمراض التنكسية ، مثل تشوه هشاشة العظام في مفصل الورك ، لا رجعة فيه ، لكن العلاج المبكر يوفر فرصة أفضل للحفاظ على التنقل.

