فيروس الحصبة (فيروس موربيلي)
آخر مراجعة: 23.04.2024

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
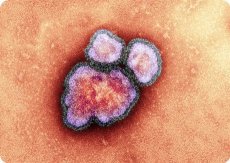
الحصبة (اللات الحصبة.) - مرض فيروسي حاد في الطفولة يتميز مفيد من التسمم العام، والحمى، catarrhs الأغشية المخاطية في الشعب الهوائية وطفح بقعي حطاطي.
تم عزل العامل المسبب للحصبة في عام 1954 بواسطة J. Enders و T. Pibles. شكليا فإنه يشبه paramyxoviruses أخرى: قطر 150-250 نانومتر الفيريون، جينوم الفيروس يحتوي على واحد الذين تقطعت بهم السبل RNA سلبي غير مجزئة طول 15900 النيوكليوتيدات المدرجة في قفيصة منواة حلزونية. الجينوم 6 يحمل الجينات الموجودة في هذا النظام: N، P، M، H F.، L. وهي ترميز البروتينات: البروتين النووي (N)، بروتين فسفوري؛ فسوبروتين (P)، المصفوفة (M) والبروتين الانصهار (F)، هيماغلوتينين (H) والبوليميريز (ل). إحدى سمات الجينوم الفيروسي هي وجود في منطقة M-F-intergenic لمنطقة كبيرة غير مشفرة من حوالي 1000 نيوكليوتيد في الحجم. مثل فيروسات المخاطير الأخرى ، فإن فيروس الحصبة لديه نشاط تخليقي ، ونشاط انحلالي وتشابهي ، ولكنه يفتقر إلى النورامينيداز.
ويختلف الهيمغلكوتينين والهيموليزين (F) والبروتين النووي (NP) وبروتين المصفوفة في خصوصية المستضد ودرجة المناعة. Hemagglutinin هو أكثر immunogenic. وبمساعدة الأجسام المضادة أحادية النسيلة ، تم الكشف عن العديد من الأمصال المصلية لفيروس الحصبة البشري. كما أنه يحتوي على محددات مستضدية شائعة مع فيروسات طاعون الكلاب والطاعون البقري.
حيوانات المختبر لفيروس الحصبة لا تستجيب. فقط في القردة يتسبب الفيروس في المرض مع أعراض سريرية مميزة ، وفي البرية يمكن أن تصاب القرود بالعدوى من البشر.
في أجنة الدجاج ، يتكاثر فيروس الحصبة بشكل سيئ. لتسليط الضوء عليه استخدام الثقافة trypsinized الرئيسي لخلايا قرد الكلى أو الجنين البشري فيها الفيروس خلال الاستنساخ يؤدي إلى تأثير الاعتلال الخلوي مميزة (تكوين خلايا متعددة النوى العملاقة - symplast وsyncytia - والادراج الحبيبية في السيتوبلازم والنواة). ومع ذلك، فيروس الحصبة يمكن أن تتكيف مع الثقافات الخلية من الكلى الكلاب والعجول أو خلايا السلى الإنسان، فضلا عن مجموعة متنوعة من خطوط مستمرة. يمكن أن يكون للفيروس تأثير مطفر على كروموسومات الخلايا.
فيروس غير مستقر والمعطل بسرعة في بيئة حمضية، ويقلل من نشاطه في 37 ° C عند 56 درجة مئوية خلال يموت 30 دقيقة، والمذيبات الدهنية دمرت بسهولة والمنظفات وحساسة للغاية لأشعة الشمس والبيئة الخارجية يموت بسرعة. مقاومة لدرجة الحرارة المنخفضة (-70 درجة مئوية). يجب مراعاة هذه الظروف عند نقل وتخزين لقاح الحصبة الحي.
المرضية وأعراض الحصبة
تحدث العدوى عن طريق الرذاذ المحمولة جوا. يتكاثر الفيروس في الخلايا الظهارية للغشاء المخاطي للبلعوم الأنفي والقصبة الهوائية والشعب الهوائية. اختراق في الدم ، يسبب تلف الخلايا البطانية للأوعية ، مما أدى إلى طفح جلدي. أكثر الأعراض المميزة هو تشكيل الغشاء المخاطي لخدْع بقع Koplik-Filatov. فترة الحضانة حوالي 10 أيام. صورة المرض مميزة بحيث يسهل وضع التشخيص سريريًا. في الفترة البادئة - ظاهرة الأمراض التنفسية الحادة (التهاب الأنف ، التهاب البلعوم ، التهاب الملتحمة). أهمية التشخيص التفريقي هو ظهور بقع Koplik-Filatov. يظهر الطفح الجلدي عادة في اليوم الرابع بعد ارتفاع درجة الحرارة ، أولاً على الرأس (الجبهة ، خلف الأذنين) ، ثم ينتشر في جميع أنحاء الجسم. يتم تطبيع درجة حرارة الجسم لليوم 7-8.
المضاعفات الأكثر شيوعا هي الالتهاب الرئوي ، وفي الفترة المبكرة من المرض - وذمة الحنجرة ، الخانوق. نادرا جدا ما تحدث الحصبة بشكل غير معتاد وشديد - في شكل التهاب دماغي حاد للحصبة ، في كثير من الأحيان في الأطفال الذين تزيد أعمارهم عن 8-10 سنوات من العمر. في الأطفال الذين يتلقون الغرض الوقائي من الغلوبولين المناعي للحصبة ، يستمر المرض في شكل معتدل (الحصبة المخففة). المناعة بعد العدوى قوية ، مدى الحياة ، تسببها الأجسام المضادة المعادية للفيروسات ، والخلايا الليمفاوية تي-السامة للخلايا وخلايا الذاكرة المناعية.
التهاب الدماغ الشامل المصلب تحت الحاد
لا يسبب فيروس الحصبة فقط عدوى منتجة حادة ، وهي الحصبة ، ولكن ، في حالات نادرة جداً ، عدوى بطيئة شديدة - التهاب الدماغ الشامل المصلب تحت الحاد (PSPE). تم وصفه لأول مرة في عام 1933 من قبل J. داوسون ويمثل المرض التدريجي للجهاز العصبي المركزي في الأطفال والمراهقين. يصاب الأطفال المرضى بسرعة ، ويبكون ، ويصابون بالإحباط من الكلام ، وتشوش الرؤية ، ويتوقفون عن التعرف على الأشياء المحيطة. في المرضى ، ينخفض الفكر بسرعة ، تحدث الغيبوبة والموت.
بقي سبب هذا المرض غير واضح لفترة طويلة. في الستينيات. القرن العشرين. في الأطفال المرضى ، تم العثور على الأجسام المضادة للعدوى في تيتير ضخمة (ما يصل إلى 1،16 000) ، وفي خلايا الدماغ - تتضمن ميزة مميزة من الحصبة التي تحتوي على nucleocapsids مثل الفيروسات المخاطانية. وأخيراً ، تم عزل سلالات مشابهة لفيروس الحصبة من أنسجة المخ والعقد الليمفاوية للموتى.
يتطور المرض عندما يتم إدخال فيروس الحصبة في خلايا الجهاز العصبي المركزي. ينتشر انتشار الفيروس في هذه الخلايا في مرحلة التشكل ، على ما يبدو بسبب عدم وجود بروتين M (في مثل المرضى لا يتم الكشف عن الأجسام المضادة لمستضد M). ونتيجة لذلك ، يتراكم في الخلايا عدد كبير من الفيريونات المعيبة ، المحرومة من supercapsid و M-protein. يمكن أن تكون الآليات الجزيئية لاختلال تركيب البروتينات الفيروسية مختلفة. يرتبط أحدها بوجود تدرج في مستوى النسخ ، والذي يتجلى في حقيقة أن الجينات البعيدة عن نهاية الحمض النووي الريبي الجينومي 3 'تنتقل إلى درجة أقل من الجينات الموجودة بالقرب منها. إذا اختلفت مستويات انتساخ الحصبة ، القريبة منها والبعيدة عن نهاية الجينات 3 مرات ، في حالة العدوى الحادة بالحصبة ، فإنها لا تتعدى 5 أضعاف ، ثم تصل هذه الاختلافات إلى 200 ضعف في PSPE. وهذا يؤدي إلى انخفاض في تخليق البروتينات M و F و H تحت المستوى اللازم لتجميع وتبرعم الفيريون ، أي تكوين وتراكم الجسيمات المعيبة المسببة للتداخل (DIC). ربما لأن تولد PSPE يكمن في انتهاك ليس فقط المناعة ، ولكن أيضا بعض الآليات الوراثية.
تشخيص الحصبة
يتم إجراء التشخيص المختبري للحصبة إذا لزم الأمر. يقترح نظام اختبار لتحديد جينوم فيروس الحصبة استناداً إلى تفاعل النسخ العكسي أحادي الأنبوب مع PCR (باستخدام بوليميراز معدل). لعزل الفيروس مع مادة الاختبار (المخاط من البلعوم الأنفي ، الدم في اليوم السابق لظهور الطفح الجلدي) ، يتم إصابة مزارع الخلايا. يتم التعرف على الفيروس باستخدام RIF و RTGA و RN في ثقافات الخلية. لمراقبة حالة الحصانة تطبيق RTGA ، IFM و RSK.
الوقاية من الحصبة
الطريقة الوحيدة الجذرية لمحاربة الحصبة هي الوقاية من اللقاح. لهذا الغرض ، يتم استخدام لقاحات حية فعالة للغاية من سلالات الحصبة الموهنة (من سلالة L-16 واستنساخ M-5). يجب أن يتم القضاء على الحصبة من المنطقة الأوروبية بحلول عام 2007 ، وبحلول عام 2010 يجب أن يتم التخلص منها في جميع دول العالم.
اقرأ أيضا: التطعيم ضد الحصبة والنكاف والحصبة الألمانية
لهذا ، من الضروري تحقيق تطعيم 98-100 ٪ من الأطفال حديثي الولادة الذين تتراوح أعمارهم بين 9-12 شهرا. بالإضافة إلى ذلك ، يجب إعادة تطعيم كل 5-7 سنوات لجميع الأطفال الذين تتراوح أعمارهم بين 9-10 أشهر. تصل إلى 14-16 سنة لتقليل عدد الأشخاص الذين يعانون من الحصبة.


 [
[