خبير طبي في المقال
منشورات جديدة
الرحم المزدوج
Last reviewed: 04.07.2025

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
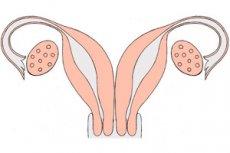
الرحم المزدوج اضطراب خلقي نادر جدًا. وهو عيب خلقي في نمو الجهاز التناسلي، حيث يصبح مزدوجًا أثناء نموه نتيجة عدم التحام قناتي مولر الجنينيتين. للرحم المزدوج عنق رحم منفصل، وأحيانًا مهبل مزدوج: كل رحم مزود بقرن متصل بقناة فالوب، "ينظر" إلى المبيض المقابل.
لا تُدرك النساء ذوات الرحم المزدوج دائمًا "خصوصيتهن"، إذ قد لا يظهر هذا الاضطراب سريريًا، ويكون الحمل مُحتملًا جدًا. إذا تسبب هذا الاضطراب في أي مشاكل صحية إنجابية، فإنهن يلجأن إلى الجراحة، وهي الطريقة الوحيدة لتصحيح هذا الخلل.
علم الأوبئة
الرحم المزدوج عيب خلقي في الجهاز التناسلي. يحدث هذا الاضطراب نتيجة فشل تام في توصيل قناتي مولر على طول خط الوسط، مما يؤدي إلى تكوين عضوين رحميين منفصلين مع حاجز مهبلي. تُعد هذه الحالة نادرة الحدوث، إذ يتراوح معدل حدوثها بين ١:١٠٠٠ و١:٣٠٠٠٠ (وفقًا للبيانات الإحصائية التي جُمعت في الولايات المتحدة الأمريكية، تبلغ نسبة حدوثها حالة واحدة لكل ٣٠٠٠ امرأة).
يرتبط كل من الرحمين المتكونين بقناة فالوب واحدة والمبيض المقابل لها.
إن حدوث الحمل التوأمي، حيث يتطور الجنين في رحم منفصل، لدى المرضى الذين تم تشخيصهم بالرحم المزدوج هو حالة نادرة بشكل خاص، ويحدث بمعدل 1:1 مليون.
يُعدّ حدوث الحمل برحم مزدوج أمرًا محتملًا للغاية، شريطة عدم وجود اضطرابات تناسلية أخرى. ووفقًا للإحصاءات، يُلاحظ العقم لدى 12-30% من المريضات، ويتراوح معدل الإجهاض بين 30-80%، بينما تبلغ نسبة الولادات المبكرة حوالي 28%. ولم يُوضَّح بعد ما إذا كانت هذه المؤشرات ناتجة فقط عن خلل عضوي، أم أن الرحم المزدوج مصحوب بقصور مورفووظيفي وخلل في الآلية الهرمونية تحت المهاد والغدة النخامية والمبيض، بالإضافة إلى اضطراب في تكوين الجهاز المشيمي الجنيني.
يُكتشف تسمم الحمل أثناء الحمل لدى حوالي 10% من النساء ذوات الرحم المزدوج، كما وُجد وضع غير طبيعي للجنين في 15-20% من الحالات. كما لوحظ ارتفاع في معدل الولادات الجراحية (الولادة القيصرية) بنسبة 45%. كما وُجد نقص تنسج الجنين لدى 27%، وانخفاض وزن الولادة لدى 15% من الحالات.
وبحسب الخبراء فإن النساء اللاتي يعانين من هذا التشوه غالبا ما يعانين من ارتفاع ضغط الدم أثناء الحمل، كما يحدث تسمم الحمل مرتين أكثر من غيرهن من النساء الحوامل اللاتي لديهن رحم طبيعي.
الأسباب الرحم التوأم
يتكون الجهاز البولي التناسلي ككل خلال فترة الحمل من رابط جنيني واحد، لذا فإن أي خلل فيه قد يُسبب عدة عيوب خلقية في آن واحد. على سبيل المثال، غالبًا ما يُلاحظ وجود رحم مزدوج مصحوبًا بأمراض خلقية أخرى في الجهاز البولي التناسلي. قد تظهر هذه المشكلة في الحالات التالية:
- في الاضطرابات الوراثية؛
- في حالات الحمل الشديد (تهديد الإجهاض لفترات طويلة، تسمم الحمل، نقص العناصر الغذائية، إصابة الجنين بالعدوى داخل الرحم)؛
- التسمم لفترات طويلة أثناء الحمل (على سبيل المثال، الناجم عن المخدرات، أو المهني، وما إلى ذلك)؛
- الأمراض الجهازية المعقدة لدى الأم الحامل.
في كثير من الحالات، لا يمكن تحديد السبب الحقيقي للانتهاك.
هازل جونسون والرحم المزدوج
لطالما وُجدت حالة شاذة، وهي الرحم المزدوج. إلا أن الاهتمام بهذه المشكلة بدأ يتزايد بعد نشر قصة هازل جونسون، وهي امرأة من هاي ويكومب (المملكة المتحدة)، التي وُجد لديها رحم مزدوج كامل. شاركت هازل في برنامج شهير على قناة ITV، حيث روت للبلاد بأكملها حالتها الغريبة. وأشارت، من بين أمور أخرى، إلى أنها تشعر براحة تامة، وأنها لا تعاني عمليًا من هذه الحالة الشاذة. المشكلة الوحيدة هي بداية الدورة الشهرية، التي تكون أكثر صعوبة من المعتاد.
فحص الأطباء المريضة وخلصوا إلى عدم الحاجة إلى تصحيح جراحي لعيب هازل. ومع ذلك، إذا رغبت المرأة في الحمل، فستحتاج إلى مراقبة مستمرة من قبل أخصائيين، لا سيما بسبب صغر حجم الأعضاء التناسلية الداخلية المزدوجة. يُنصح بإجراء عملية قيصرية.
عوامل الخطر
تشمل عوامل الخطر الشائعة بشكل خاص ما يلي:
- التعرض للمخاطر المهنية أثناء حمل المرأة؛
- العادات السيئة (تناول الكحول، التدخين، الإدمان على المخدرات)؛
- العدوى الفيروسية أثناء الحمل (الإنفلونزا، داء المقوسات، الحصبة الألمانية)؛
- التأثيرات المسكرة للأدوية.
هناك أدلة على وجود استعداد وراثي محتمل للإصابة بتشوهات الأعضاء التناسلية. وهكذا، وُجد أن خطر الإصابة برحم مزدوج يزداد لدى العائلات التي سُجلت فيها سابقًا حالات عيوب خلقية أخرى، مثل تضاعف حجم الكلى، ونقص تنسج الرحم، وما إلى ذلك.
تشمل عوامل الخطر أثناء الحمل ما يلي:
- العدوى الفيروسية التنفسية الحادة في الأشهر الثلاثة الأولى من الحمل؛
- تناول الأدوية الهرمونية أو الأدوية المضادة للالتهابات غير الستيرويدية، والساليسيلات؛
- تسمم الحمل.
وتحتاج النساء المعرضات للخطر إلى تشخيص شامل قبل الولادة، وإدخال تكتيكات عقلانية لإدارة الحمل، والكشف عن الاضطرابات في الوقت المناسب.
طريقة تطور المرض
من الناحية المرضية، يتم التمييز بين عدة أنواع من تطور الرحم المزدوج:
- التضاعف الكامل، حيث يوجد عضوان رحميان ومهبلان غير متصلين ببعضهما البعض.
- التضاعف غير الكامل، حيث يكون هناك عضوان رحميان ومهبلان، مفصولان في مكان معين بغشاء عضلي ليفي.
- تكرار كامل بمهبل واحد، حيث يوجد فيه عضوان رحميان وعنقان رحم، ولكن مهبل واحد.
- مضاعفة الرحم مع عنق رحم واحد ومهبل واحد.
- ازدواج الرحم، حيث يوجد عضو واحد مكتمل النمو وآخر بدائي (غير متطور).
- الرحم ذو القرنين، مقسم جزئيًا إلى منطقتين.
- الرحم على شكل سرج مع قاع مشوه بدون انقسام العضو.
- رحم واحد مقسم بواسطة حاجز (جزئي أو كلي).
ينقسم العضو التناسلي ذو القرنين، بغشاء داخلي متداخل جزئيًا (ما يُسمى الحاجز الرحمي)، إلى نصفين متصلين بمنطقة عنق الرحم. قد يختلف حجم الغشاء. يرتبط هذا العيب بضعف إعادة امتصاص تقاطع قنوات مولر.
في وجود غشاء حاجز كامل (الرحم الحاجز)، يتم عزل كامل تجويف الرحم الداخلي، مما يشكل قسمين معزولين عن بعضهما البعض - من قاع الرحم إلى الرحم الداخلي.
الجسم المزدوج (المقسم) وعنق الرحم المشترك (الرحم ذو الجنب الواحد) عبارة عن زوج من تجاويف الرحم المنفصلة التي تشترك في قناة عنقية مشتركة.
يجب التمييز بين الجسم المزدوج مع التغيير الضموري أو الضموري في أحد القرنين وبين الشذوذ الخلقي في تطور الجزء الرحمي والاندماج بعد الصدمة لتجويفه.
يُعزى تكوّن الرحم ثنائي القرن بتجويف داخلي أتري إلى عدم التحام قناتي مولر والتحام تجويفهما. أما العضو التناسلي نفسه، فيتميز ببنية قوية، أو بتجويف صغير منفصل في منطقة أحد القرنين. [ 1 ]
الأعراض الرحم التوأم
لا تظهر على معظم المريضات المصابات برحم مزدوج أي علامات مرضية: دورتهن الشهرية طبيعية ومنتظمة، مع أن نزيف الحيض يكون غزيرًا أحيانًا. مع ازدواج الرحم تمامًا ووجود مهبل مزدوج، تظهر مشاكل في المنطقة الحميمة. [ 2 ]
قد يتم اكتشاف الأعراض لدى بعض النساء في وقت لاحق إلى حد ما - على وجه الخصوص، قد تنشأ مشاكل مرتبطة بالحمل والولادة:
- التهديد بالإجهاض طوال فترة الحمل؛
- إنهاء الحمل تلقائيًا في مرحلة مبكرة؛
- الإجهاضات المتأخرة؛
- تشكيل الإجهاض المعتاد؛
- الولادة المبكرة؛
- العقم.
مع وجود عضو رحمي ثانوي بدائي، قد تنشأ مشاكل مرتبطة بتدهور تدفق دم الحيض:
- ألم في أسفل البطن، والذي يشتد أثناء الدورة الشهرية؛
- تضخم البطن والشعور بالضغط والتمدد.
إذا كان الجزء البدائي متصلاً بعنق الرحم، فقد تظهر الأعراض التالية:
- نزول بقع دم قبل الدورة الشهرية ببضعة أيام وبعدها ببضعة أيام؛
- نزيف حاد أثناء الدورة الشهرية.
في مثل هذه الحالة، يزداد خطر الحمل خارج الرحم. بالإضافة إلى ذلك، من الممكن تكوّن بطانة الرحم التناسلية، والتي تصاحبها الأعراض التالية:
- نزول إفرازات دموية في منتصف الدورة الشهرية؛
- زيادة الضعف والتعب؛
- انقطاع الطمث؛
- ألم الحوض؛
- مشاكل في الحمل؛
- فرط الطمث؛
- عدم انتظام الدورة الشهرية؛
- الألم وعدم الراحة أثناء وبعد الجماع.
في كثير من الأحيان، لا تشك المريضة حتى في إصابتها بمثل هذه الحالة - رحم مزدوج. تعيش المرأة حياة طبيعية، تتزوج، تحمل، وتلد. في معظم الحالات، تسير الأمور بسلاسة دون أي أعراض محددة. قد تنشأ صعوبات إذا كنا نتحدث ليس فقط عن رحم مزدوج، بل أيضًا عن رحم مزدوج.
يعاني بعض المرضى من فترات غزيرة للغاية وغير مريحة بشكل خاص: قد يكون هذا الاضطراب بمثابة سبب لاستشارة الطبيب، حيث يتم اكتشاف خلل في النمو.
يمكن أن يؤثر تغيير تكوين العضو في حالة الرحم المزدوج سلبًا على وظائف الأعضاء المجاورة الأخرى: تشعر المرأة بوجود خطب ما بها. يمكن أن يكون الانزعاج جسديًا (ألم في البطن، شعور بالتمدد والضغط) ونفسيًا (إذا كانت المريضة على دراية بخصوصيتها). يربط الكثير من الناس خطأً الرحم المزدوج بالنقص الأنثوي، وعدم الكفاءة، واستحالة الأمومة وتكوين أسرة. الحالة النفسية للمريضات مهمة جدًا للحمل: إذا هيأت نفسك للفشل مسبقًا، فقد لا يحدث الحمل (كما هو الحال، بالمناسبة، في النساء ذوات الرحم الطبيعي). تنشأ مشاكل الحمل أيضًا في وجود اضطرابات مصاحبة - مثل قصور وظائف المبيض، ونقص الهرمونات، وما إلى ذلك. الرحم المزدوج حالة مرضية نادرة، ولكن نادرًا ما يحدث أن يكون أحد الرحمين أو كلاهما غير مكتمل النمو.
الرحم المزدوج والحمل
في أغلب الحالات، لا يشكل الرحم المزدوج عائقًا أمام الحمل - ولكن بشرط عدم وجود عيوب في الأعضاء التناسلية الأخرى.
عندما تصبح المرأة حاملاً، قد تواجه المشاكل التالية:
- إنهاء الحمل تلقائيًا؛
- الولادة المبكرة؛
- وضع غير طبيعي للجنين؛
- نزيف غزير بعد الولادة.
في أغلب الأحيان، في حالة الرحم المزدوج، يكون أحد أعضاء الرحم فقط مُهيأً بالكامل للحمل والولادة، بينما يتميز العضو الثاني بخصائص أضعف نوعًا ما - يُمكن تصنيفه كعضو بدائي. يُذكر أنه مع تقدم الحمل، يبدأ هذا "العضو البدائي" بالنمو أيضًا، ويستمر ذلك حتى الشهر الخامس تقريبًا، وهو ما يرتبط بزيادة النشاط الهرموني.
بالنسبة لمعظم المرضى، لا يُشكل الرحم المزدوج أي خطر، ولا يُضعف الوظيفة الإنجابية، ولا يتطلب تدخلاً طبياً. مع ذلك، ينبغي أن يستمر الحمل تحت إشراف طبي منتظم لتجنب المضاعفات والاضطرابات أثناء عملية الحمل.
إذا حدث إجهاض تلقائي، يتم إجراء كحت طارئ لكل من العضو الأول والثاني. [ 3 ]
وفي حالات معزولة، لوحظ الحمل في رحمين في نفس الوقت: في مثل هذه الحالات، تلد المرأة طفلاً أولاً، وبعد بضعة أسابيع فقط طفلاً ثانياً.
تتم مناقشة الحاجة إلى إنهاء الحمل طبياً في الحالات التالية:
- إذا لم يتم تثبيت الجنين بشكل صحيح (على سبيل المثال، إلى الحاجز بين الرحم)؛
- في حالة نقص تنسج بطانة الرحم؛
- في حالة قصور عنق الرحم؛
- عندما يتطور الجنين في عضو بدائي غير مناسب للزراعة. [ 4 ]
المضاعفات والنتائج
يؤدي وجود رحم مزدوج أحيانًا إلى أخطاء تشخيصية. ونتيجةً لذلك، يُوصف علاج غير صحيح، بما في ذلك تدخلات جراحية غير مبررة، مثل استئصال الزائدة الدودية، واستئصال قناة فالوب، وإزالة الزوائد، وقناة عنق الرحم، واستئصال المهبل.
وقد تشمل العواقب غير السارة الأخرى ما يلي:
- صعوبات في العلاقة الحميمة (الأحاسيس غير السارة، وما إلى ذلك)؛
- تجمع دم الحيض في الجزء البدائي من الرحم؛
- العمليات المعدية (تكوين تجاويف قيحية في الأعضاء التناسلية الداخلية)؛
- صعوبات في إنجاب الطفل (الإجهاض التلقائي، والولادة المبكرة)؛
- صعوبات في الحمل (العقم).
التشخيص الرحم التوأم
أهم طرق التشخيص التي تسمح باكتشاف الرحم المزدوج هي التالية:
- فحص الموجات فوق الصوتية (يفضل عبر المهبل)؛
- تنظير الرحم، تصوير قناة فالوب؛
- التصوير بالرنين المغناطيسي؛
- تنظير البطن.
عادةً ما تتضمن المرحلة الأولى من التشخيص إجراءاتٍ أكثر سهولةً، مثل الموجات فوق الصوتية والتصوير بالرنين المغناطيسي. إلا أن التنظير الداخلي، سواءً تنظير البطن أو تنظير الرحم، يُعدّ مناسبًا إذا كان من الضروري الجمع بين تشخيص المرض وعلاجه. في هذه الحالة، لا يقتصر الأمر على اكتشاف الشذوذ فحسب، بل قد يشمل أيضًا أحيانًا إزالة القرن البدائي المعطل.
يُعتبر التشخيص الآلي، باستخدام الموجات فوق الصوتية والتصوير بالرنين المغناطيسي، الأكثر إفادة وأمانًا وسهولة. فهو لا يُعرّض الجسم للإشعاع، ولكنه يسمح بتحديد التغيرات التشريحية الدقيقة في الأعضاء التناسلية. في حالة الازدواج الكامل، يُصوّر تشخيص الرنين المغناطيسي عضوين رحميين معزولين، ينطلق من كل منهما قناة فالوب مع مبيض، وعنقان رحم معزولان، ومهبلان (حاجز مهبلي كامل). يتلامس جدارا عنق الرحم والمهبلين بشكل وثيق. يمكن فصل أعضاء الرحم والمهبلين عن بعضهما البعض بواسطة المثانة و/أو المستقيم، أو عن طريق التلامس بواسطة الجدران. يمكن أن يكون الرحم المزدوج مكتملًا تشريحيًا وفسيولوجيًا تمامًا، أو أن يكون نصفه الثاني غير مكتمل النمو. باستخدام الفحص المرجح بـ T2، يُمكن تمييز طبقات الرحم، اعتمادًا على شدة الإشارة:
- تتوافق الطبقة المركزية شديدة الكثافة مع بطانة الرحم والأنسجة المخاطية التي تبطن تجويف الرحم.
- طبقة ضيقة مجاورة للطبقة المركزية، ويشار إليها بمنطقة الانتقال.
- الطبقة الخارجية هي عضلة الرحم، والتي لديها كثافة إشارة متوسطة.
وكفحوصات إضافية، يصف الطبيب للمريض الفحوصات المخبرية التالية:
- فحص الدم العام؛
- تحليل البول العام؛
- مخطط تخثر الدم؛
- - فحص الدم الكيميائي الحيوي (اليوريا، الكرياتينين، البروتين الكلي، الجلوكوز)؛
- الدراسات الهرمونية.
تُحدَّد الحاجة إلى العلاج، أولاً وقبل كل شيء، بوجود شكاوى من المريضة. يحتاج الطبيب إلى الحصول على معلومات حول جودة الحياة الجنسية للمرأة، وما إذا كانت هناك محاولات للحمل، وما إذا كانت هناك مشاكل أخرى في الجهاز البولي التناسلي (أمراض، جراحات، إجهاض، إسقاط، إلخ). كما يُحلَّل بالضرورة جودة الدورة الشهرية، ويتم توضيح الأسئلة التالية:
- فترة ظهور الدورة الشهرية الأولى (في أي سن)؛
- انتظام الدورة الشهرية؛
- نزيف غزير؛
- ألم في بداية الدورة الشهرية؛
- مدة الدورة؛
- وجود إفرازات مهبلية في منتصف الدورة.
بالإضافة إلى ذلك، يتم إجراء فحص على كرسي أمراض النساء، وهو فحص مهبلي ثنائي اليدين (ضروري لمعرفة حجم الأعضاء التناسلية الداخلية، وعلاقتها، وحالة الأربطة، وحركة الزوائد، والألم، وما إلى ذلك). [ 5 ]
تشخيص متباين
تتوفر اليوم العديد من الطرق الحديثة لتصوير الأعضاء الداخلية. ومع ذلك، قد يكون تشخيص الرحم المزدوج صعبًا، مما يؤدي إلى تشخيص خاطئ للمرض. ووفقًا للإحصاءات، فإن التشخيصات الخاطئة، وبالتالي وصف العلاج غير الصحيح للرحم المزدوج، تؤدي إلى تدخلات جراحية غير مبررة في حوالي 30% من الحالات. لتجنب ذلك، يوصي الأخصائيون بإجراء تصوير بالرنين المغناطيسي إلزاميًا في حال الاشتباه في ازدواج الأعضاء، مما يسمح بتمييز الأمراض بدقة أكبر ويوفر معلومات أكثر تفصيلًا عن المرض الحالي.
تنشأ أكبر الصعوبات في التشخيص التفريقي مع مثل هذه الأنواع من التشوهات الرحمية مثل ازدواج الرحم الكامل، والرحم ذو القرنين، ووجود الحاجز، والرحم على شكل سرج.
يمكن استخدام تنظير الرحم وتصوير قناة فالوب للشك في وجود شذوذ. مع ذلك، لا تُطبّق هذه الطرق دائمًا، ويعود ذلك أساسًا إلى تداخلها الجراحي: لا تُستخدم هذه الإجراءات مع الأطفال والفتيات الصغيرات اللواتي لم يسبق لهن الجماع. بالإضافة إلى ذلك، يُوفّر تنظير الرحم وتصوير قناة فالوب صورةً للمحيط الداخلي لتجويف العضو فقط، وهذه المعلومات غير كافية للتشخيص التفريقي. يمكن فحص المحيط الخارجي باستخدام تنظير البطن، ولكن هذه الطريقة أيضًا تداخلية. [ 6 ]
من بين الطرق غير الجراحية لتفسير الأمراض بدقة، تُستخدم الموجات فوق الصوتية والتصوير بالرنين المغناطيسي، مما يسمح بتقييم محيط الرحم الداخلي والخارجي. ولأن الموجات فوق الصوتية عبر المهبل هي الخيار الأمثل، يُمنع استخدام هذا الإجراء للأطفال والفتيات قبل بدء النشاط الجنسي. لذلك، غالبًا ما يُفضل استخدام التصوير بالرنين المغناطيسي، مع تحليل التكوين في صورة مرجحة بـ T2 في مستوى قياسي (إكليلي، مرسوم على طول محور جسم الرحم). لمزيد من التمايز، تُستخدم الأجزاء الخلالية من قناتي فالوب كنقاط تحكم لرسم خط بينهما.
من الاتصال؟
علاج او معاملة الرحم التوأم
لا داعي للعلاج إذا لم يُسبب الرحم المزدوج مشاكل في الوظائف التناسلية والجنسية والحيضية، ولم يُسبب أي مضاعفات أو اضطرابات في الأعضاء الأخرى. يتطلب الأمر نهجًا علاجيًا خاصًا إذا كان هذا الاضطراب مصحوبًا بتراكم دم الحيض في تجاويف الأعضاء التناسلية. يتميز هذا المرض بألم شديد، خاصةً مع بداية دورة شهرية جديدة. وقد تُصاب بعض النساء بمضاعفات معدية تتمثل في تكوّن بؤر التهابية قيحية.
يُعد العلاج الجراحي ضروريًا إذا كانت المريضة تعاني من مشاكل في الجانب الجنسي، أو مشاكل في الحمل والإنجاب. ويعتمد نوع التدخل الجراحي وتعقيده على نوع العيب ودرجته. في هذه الحالة، تُعدّ الجراحة هي السبيل الوحيد لتصحيح الحالة المرضية. يستخدم الجراحون عادةً تقنيات طفيفة التوغل، بما في ذلك تقنية الليزر والتخثر. ومن أكثر العمليات شيوعًا تنظير الرحم، حيث يزيل الطبيب الحاجز الذي يفصل العضو إلى قسمين.
بشكل عام، هناك المؤشرات التالية للتدخل الجراحي:
- بنية غير طبيعية للمهبل تعيق الحياة الجنسية الطبيعية؛
- الرحم الثاني البدائي المغلق؛
- الرحم الثاني غير مكتمل النمو، مع احتمال كبير لحدوث حمل خارج الرحم فيه؛
- الإجهاضات المعتادة؛
- الحاجز الرحمي؛
- مزيج من الرحم المزدوج وغيرها من التشوهات والأمراض النسائية البولية.
في حالة اضطرابات تدفق دم الحيض، تُشَخَّص جدران المهبل، ويُجرى تماس بين تجويف "العمل" والتجويف المغلق، ويُفتح موضع التراكم ويُصرَّف، ويُجرى تعقيم مهبلي. أثناء تنظير البطن، يُفحص موضع الرحم، ويُجرى إجراء لتفريغ موضع التراكم، ويُعقَّم تجويف البطن.
يعد خلل تنسج المهبل مؤشرا لاستخدام عملية تكوين قناة المهبل (البوجناج) وتكوين قناة المهبل (تكوين اصطناعي للقناة المهبلية من أنسجة الجراب المصلي الرحمي المستقيمي).
إذا وجد أن المرأة لديها حاجز رحمي رقيق، فمن الأفضل إجراء عملية تومبكينز، التي تسمح بتكوين تجويف رحم جيد. [ 7 ]
يُعدّ الحاجز الرحمي غير المكتمل والكثيف مؤشرًا لإجراء عملية جونز. ولإنشاء تجويف واحد في العضو، يُجري الجرّاح استئصالًا جزئيًا على شكل إسفين للغشاء، ثم يُشرّح أجزائه المتبقية. ونتيجةً لذلك، يتم إنشاء تجويف رحمي كبير بما يكفي مع الحفاظ على بطانة الرحم.
يُعد الرحم ذو القرنين مع التحام منخفض في القرنين مؤشرًا لإجراء عملية ستراسمان. وفي حالة التحام مرتفع أو متوسط، يُقطع جسم الرحم تحت منطقة التحام القرنين، ثم يُفتح تجويفا القرنين الأول والثاني. تُسهّل هذه الطريقة التدخلية التعافي وتُقلل من صدمة العملية.
في حالة التضاعف الكامل يتم تنفيذ عملية مكونة من مرحلتين تتكون من المراحل التالية:
- تشريح الحاجز المهبلي وتكوين عنق رحم واحد؛
- إجراء جراحة التجميل (تجميل المترو).
من الممكن أن يكون أحد مضاعفات هذه العملية هو تطور القصور البرزخى العنقي.
الوقاية
لا توجد وقاية محددة من تطور الرحم المزدوج. يمكنكِ الحد من خطر الإصابة بهذا التشوه بالاستعداد الجيد للحمل واتباع جميع توصيات الطبيب طوال فترة الحمل.
ويتحدث الخبراء عن الإجراءات الوقائية التالية:
- زيارة طبيب أمراض النساء بانتظام (مرتين في السنة)؛
- التخطيط والتحضير للحمل في الوقت المناسب (الخضوع للفحص الكامل، وعلاج الأمراض المزمنة والالتهابات الموجودة)؛
- منع تطور الحمل غير المرغوب فيه، واستبعاد عمليات الإجهاض؛
- - التسجيل لدى طبيب أمراض النساء والتوليد للحمل في الوقت المناسب (قبل الأسبوع الثالث عشر من الحمل)؛
- أثناء الحمل، قومي بزيارة طبيبك بانتظام (من الأفضل مرة كل 7-14 يومًا، وأكثر إذا لزم الأمر)، واتبعي توصياته؛
- التخلي عن العادات السيئة، وتناول الطعام بشكل طبيعي ومغذي، وعدم العلاج الذاتي، وتجنب التسمم.
من الأفضل للزوجين استشارة طبيب في مرحلة التخطيط للحمل. في هذه الحالة، تُتاح للطبيب فرصة إجراء الفحوصات اللازمة، ووضع خطة وقائية خاصة لتهيئة الظروف المثلى لنضج البويضة وانغراسها ونمو الجنين.
توقعات
غالبًا ما تُصاب النساء المصابات بأنواع مختلفة من الرحم المزدوج بأمراض نسائية وتناسلية مصاحبة، مما يُعقّد تشخيص هذه الحالة. ويتحدث المتخصصون عن ارتفاع نسبي في حالات العقم والإجهاض.
يُعتبر الرحم ذو القرنين مع التحام القرنين في الثلث الأوسط والسفلي، بالإضافة إلى وجود حاجز داخل الرحم، أكثر أنواع الأمراض غير المواتية من الناحية التشخيصية. في هذه العيوب، يرتفع احتمال العقم والإجهاض المتكرر وانفصال المشيمة المبكر. في حالة الرحم الثاني البدائي، غالبًا ما يحدث حمل خارج الرحم، ويُكتشف تأخر في نمو الجنين أو وضعية غير طبيعية للجنين. تتطلب ولادة الأطفال الخدج وذوي الوزن المنخفض إنعاشًا طارئًا وفترة نقاهة طويلة.
مع وجود حاجز داخل الرحم أو عضو ذو قرنين أو على شكل سرج، يزداد خطر الإصابة بالقصور البرزخي العنقي لدى النساء الحوامل.
لتحسين التشخيص، يُنصح بالكشف المبكر عن أي تشوهات، ومراقبة المرضى أثناء التخطيط للحمل وطوال فترة الحمل. وللكشف عن أي عيوب خلقية محتملة في نمو الجهاز البولي التناسلي، ينبغي على جميع النساء المصابات برحم مزدوج الخضوع لفحص بالموجات فوق الصوتية للكلى. خلال فترة الحمل، يُنصح بدخول الأم الحامل إلى المستشفى خلال الفترات الحرجة: من 8 إلى 12 أسبوعًا، ومن 16 إلى 18 أسبوعًا، ومن 26 إلى 28 أسبوعًا.
لا حاجة لإجراء كحت للعضو الثاني غير الحامل بعد الولادة. في اليوم الرابع، يُجرى تصوير بالموجات فوق الصوتية: إذا تم الكشف عن وجود دم في الرحم، يُجرى شفط بالتفريغ. [ 8 ]
مع ذلك، بالنسبة للعديد من المريضات، لا يُشكّل الرحم المزدوج عائقًا أمام الحياة الجنسية الكاملة أو الحمل والولادة. مع ذلك، تبقى المراقبة النسائية الدقيقة أثناء الحمل إلزامية.

