خبير طبي في المقال
منشورات جديدة
التهاب البطين
آخر مراجعة: 04.07.2025

تتم مراجعة جميع محتويات iLive طبياً أو التحقق من حقيقة الأمر لضمان أكبر قدر ممكن من الدقة الواقعية.
لدينا إرشادات صارمة من مصادرنا ونربط فقط بمواقع الوسائط ذات السمعة الطيبة ، ومؤسسات البحوث الأكاديمية ، وطبياً ، كلما أمكن ذلك استعراض الأقران الدراسات. لاحظ أن الأرقام الموجودة بين قوسين ([1] و [2] وما إلى ذلك) هي روابط قابلة للنقر على هذه الدراسات.
إذا كنت تشعر أن أيًا من المحتوى لدينا غير دقيق أو قديم. خلاف ذلك مشكوك فيه ، يرجى تحديده واضغط على Ctrl + Enter.
إذا شخّص الطبيب التهاب البطين، فهذا يعني حدوث مُضاعفات تُهدد صحة المريض وحياته. هذا المرض عبارة عن رد فعل التهابي يُصيب جدران البطينات الدماغية: وهو مرض معدي خطير داخل الجمجمة يُصيب المرضى الذين يُعانون من اضطرابات مُختلفة في الجهاز العصبي المركزي - وعلى وجه الخصوص، قد تكون المشكلة الرئيسية هي إصابات الدماغ الرضحية، وجراحة الجمجمة، والأمراض المعدية والالتهابية. معدل الوفيات بسبب هذه المُضاعفات مرتفع للغاية. [ 1 ]
علم الأوبئة
إذا نظرنا إلى المعلومات الإحصائية المتعلقة بالتهاب البطين، نجد أن معظم المؤلفين يذكرون تواتر حالات المرض، إما بناءً على سببها أو كمضاعفات لأمراض أخرى في الجهاز العصبي. ولا تُحفظ إحصاءات منفصلة عن التهاب البطين.
وبحسب المركز الأمريكي لمكافحة الأمراض والوقاية منها، فإن الإصابات المعدية للجهاز العصبي المركزي تأتي بشكل عام في المرتبة الحادية عشرة بين جميع إصابات المستشفيات، مع معدل حدوث يبلغ 0.8% (أكثر من 5.5 ألف مريض سنويا).
حتى الآن، يُعد التهاب البطين، الذي يتطور نتيجةً لعملية تصريف البطين، أكثر أنواع المرض دراسةً. في هذه الحالات، يُصاب به ما بين 0% و45% من المرضى. وإذا أخذنا في الاعتبار معدل حدوث المضاعفات بناءً على مدة التصريف، فإن النسبة تبلغ 11-12 مريضًا لكل ألف يوم تصريف. في الوقت نفسه، يتناقص عدد الحالات تدريجيًا على مر السنين، وقد يُعزى ذلك إلى تحسن أساليب المعالجة الطبية والتشخيص، بالإضافة إلى تحسين جودة معالجة الأدوات الجراحية.
أشار بعض الخبراء إلى وجود علاقة بين حدوث التهاب البطين والتهاب السحايا والدماغ بعد العمليات الجراحية العصبية. وتتراوح نسبة انتشار هذه الأمراض، وفقًا لمصادر مختلفة، بين 1% و23%، ويرتبط هذا النطاق الواسع من النسب باختلاف معايير التشخيص المستخدمة في الأبحاث. وقد أخذت العديد من الدراسات في الاعتبار فقط الحالات التي كشفت فيها مزارع السائل النخاعي عن نمو بعض الكائنات الدقيقة المسببة للأمراض. [ 2 ]
يتراوح معدل حدوث التهاب البطين المرتبط بالقسطرة البطينية (أو التهاب البطين المرتبط بالرعاية الصحية) من 0 إلى 45٪ اعتمادًا على تقنية الإدخال والعلاج (عادة أقل من 10٪). [ 3 ]، [ 4 ]
الأسباب التهاب البطين
التهاب البطين مرضٌ مُعدٍ. عند حديثي الولادة، تحدث العدوى في الرحم. أما عند المرضى الأكبر سنًا، فغالبًا ما تكون الأسباب التالية:
- إصابات دماغية رضية مفتوحة، وكسور في قاعدة الجمجمة أو قبو الجمجمة، وإصابات أخرى تُسبب تلفًا في أنسجة الدماغ الواقعة في المنطقة المحيطة بالبطينين، بالإضافة إلى تكوّن ناسور دماغي شوكيّ يخترق العدوى من خلاله. يتطور رد فعل التهابي عند دخول البكتيريا الممرضة إلى الحيز البطيني.
- الإصابات النافذة في الجمجمة - وخاصة جروح الطلقات النارية، واختراق الأجسام الغريبة المختلفة، مما يستلزم اختراق العدوى لأنسجة المخ.
- خراج دماغي يقع بالقرب من الجهاز البطيني. عندما ينفتح الآفة تلقائيًا، تتسرب محتوياتها القيحية الداخلية إلى البطين أو إلى الحيز المحيط بالبطين. ونتيجة لذلك، يتطور التهاب البطين.
- يمكن أن ينتشر التهاب الدماغ إلى البطينين - على وجه الخصوص، تدخل العوامل المعدية إلى تجويف البطين.
- التهاب صديدي في السحايا. تقع السحايا الشوكية بالقرب من الحيز تحت العنكبوتية، المملوء بالسائل النخاعي، وهو جزء من نظام السائل النخاعي العام. تدخل البكتيريا الممرضة إلى السبل الشوكية، وتنتشر عبر البطينين، مسببةً عملية التهابية مثل التهاب البطينين السحائي.
- عمليات جراحة الأعصاب. في حال حدوث انتهاكات معقمة أثناء العملية في منطقة بطينات الدماغ، من الممكن دخول عامل مُعدٍ إلى التجويف البطيني. يحدث هذا في حال عدم تعقيم الأدوات الجراحية بشكل كافٍ، مثل إبرة الوخز، وأنابيب التصريف، وغيرها.
تشمل عوامل الخطر المتزايدة للإصابة بالتهاب البطين حالات الصدمات وإصابات الجمجمة الأخرى، والتلاعبات الجراحية في الدماغ، والعدوى داخل الرحم للجنين (العمليات الإنتانية). [ 5 ]
عوامل الخطر
تتضمن مجموعة الخطر للإصابة بالتهاب البطين المرضى الذين لديهم الخصائص التالية:
- الأمراض الأورامية، والاضطرابات الدموية المزمنة؛
- إدمان المخدرات، والاعتماد المزمن على الكحول؛
- إصابات الدماغ الرضحية المتكررة؛
- اضطرابات الغدد الصماء؛
- حالات نقص المناعة من أصول مختلفة (الأمراض الوراثية، عدوى فيروس نقص المناعة البشرية، انعدام الطحال، وما إلى ذلك)؛
- كبار السن (أكثر من 70 عامًا). [ 6 ]
تشمل عوامل الخطر الإضافية لتطور التهاب البطين ما يلي:
- زيارة متأخرة للطبيب (بعد اليوم الثالث من لحظة تطور العملية المرضية)؛
- تقديم الإسعافات الأولية بشكل غير صحيح في مرحلة ما قبل المستشفى، أو عدم وجود المساعدة اللازمة؛
- تصلب الشرايين الدماغية مع علامات قصور الأوعية الدموية الدماغية على خلفية ارتفاع ضغط الدم.
إذا كان المريض ينتمي إلى إحدى مجموعات الخطر أو لديه أي من عوامل الخطر، فإن هذا يشير بوضوح إلى احتمال كبير لمسار شديد أو معقد من المرض، والذي قد يتطلب استخدامًا طارئًا وكفؤًا للتدابير العلاجية والتأهيلية. [ 7 ]
العوامل الهامة في تطور التهاب البطين هي:
- وجود الدم في البطينين أو الحيز تحت العنكبوتية؛
- وجود عدوى جهازية أخرى؛
- تسرب السائل النخاعي، وخاصة في المرضى الذين يعانون من إصابات نافذة في الرأس؛
- تصريف البطينات الدماغية لفترة طويلة وإدخال السوائل الغسيل إليها.
يشير العديد من الخبراء إلى دور جمع السائل الدماغي الشوكي المتكرر عن طريق القسطرة للفحص في تطور التهاب البطين. ووفقًا لبعض المعلومات، فإن استمرار القسطرة لأكثر من أسبوع يزيد بشكل كبير من احتمالية حدوث عملية معدية. ومع ذلك، لا تزال مسألة مدة التصريف والحاجة إلى الاستبدال الوقائي للقسطرة محل جدل. يقترح بعض الباحثين عمل نفق للقسطرة لتقليل خطر التهاب البطين من فتحة المثقب إلى منطقة الخروج من الجلد. يُنصح بعمل انبعاج أقل من 50 مم من فتحة المثقب، أو إخراج القسطرة من منطقة الصدر أو الجزء العلوي من جدار البطن الأمامي. [ 8 ]
طريقة تطور المرض
هناك طرق مختلفة لدخول العامل المُعدي إلى البطينات الدماغية. وبالتالي، يمكن أن يبدأ تطور التهاب البطين نتيجةً للتوصيل المباشر للكائنات الدقيقة المُمرضة من البيئة الخارجية. يحدث هذا في إصابات الجمجمة الدماغية المفتوحة، وأثناء العمليات الجراحية العصبية - على سبيل المثال، تشمل منطقة الخطر تدخلات مثل تركيب تصريف بطيني للمرضى الذين يعانون من نزيف في الجمجمة، واستسقاء الرأس الحاد، وتحويلة النخاع الشوكي الصمامية، وغيرها من العمليات الجراحية المفتوحة. كما يُحتمل انتشار العدوى عن طريق التلامس أثناء فتح خراج دماغي في الجهاز البطيني، والانتشار الدموي أثناء دوران البكتيريا في مجرى الدم، واختراق السائل الدماغي الشوكي أثناء التدفق العكسي للسائل الدماغي الشوكي لدى مرضى التهاب السحايا الأولي والثانوي أو التهاب السحايا والدماغ.
من المفترض أن التدفق العكسي للسائل النخاعي يحدث أثناء تحويل الحركة النابضة للسائل النخاعي من خلال تدهور مرونة الفراغات تحت العنكبوتية داخل الجمجمة، والذي يحدث بسبب التغيرات الالتهابية أو النزيف. [ 9 ]
تحدد الآلية المشار إليها لتطور التهاب البطين الارتباط المتكرر للمرض بعملية التهابية في السحايا. [ 10 ]
نتيجةً لانفتاح خراج دماغي في الجهاز البطيني، يحدث التهاب البطين أيضًا. ولكن غالبًا ما يُصادف أيضًا شكلٌ آخر "مشابه": مع مسارٍ معقد من التهاب البطين، تتطور بؤرة التهاب دماغي في الأنسجة المجاورة، مما يؤدي إلى تكوّن خراج دماغي.
الأعراض التهاب البطين
إذا تطور التهاب البطينين على خلفية إصابات رضية أو جروح نافذة، يعاني المريض من تدهور عام حاد ومفاجئ في صحته. ترتفع درجة حرارة الجسم، وتتجاوز المؤشرات 38 درجة مئوية. وتُلاحظ حالة مماثلة عند فتح خراج دماغي تلقائي. إذا كان المرضى في وعيهم، فغالبًا ما يشكون من صداع شديد واضطراب متزايد. كما يُلاحظ زيادة ملحوظة في معدل ضربات القلب (أكثر من 120-130 نبضة في الدقيقة)، وشحوب أو احمرار في الجلد (يُلاحظ بشكل خاص على الوجه)، وضيق في التنفس، وقيء، ولا يخف الألم بعد ذلك. وتُعرف متلازمة السحايا بوضوح.
يُستبدل النشاط الحركي المتزايد (الانفعال النفسي الحركي) بنوبات تشنجية ارتجاجية أو ارتجاجية. خلال النوبات، يُلاحظ فقدان تدريجي للوعي. يُصاب المريض بالخمول، والتثبيط، والنعاس: تبدأ مرحلة الذهول بدخول تدريجي في حالة غيبوبة. يُنهك جسم المريض، وقد يصاحب ذلك انخفاض طفيف في درجة الحرارة إلى مستوى الرجفان الأذيني، بالإضافة إلى انخفاض في شدة الأعراض السحائية.
إذا تطور التهاب البطين لدى مولود جديد نتيجة عدوى داخل الرحم، فهذا يعني وجود عملية التهابية مصلية لا تصاحبها أي علامات سريرية. يُحدد التشخيص بالموجات فوق الصوتية. عندما يتطور المرض كمضاعفة إنتانية، لا تظهر الأعراض المميزة، لكن حالة الطفل تتدهور بشكل ملحوظ. [ 11 ]
تظهر الصورة السريرية الأولية لالتهاب البطين بسرعة، إذ يتطور المرض حرفيًا "أمام أعيننا". من أعراضه صداع شديد منتشر، ونوبات قيء دون الشعور بالغثيان أو الراحة. تتدهور الصحة العامة بسرعة. تصاحب الحالات الشديدة تغيرات متكررة في فترات الإثارة واللامبالاة، ونوبات تشنجية، وظهور هلوسات واضطرابات في الوعي، وتطور حالة ذهول وغيبوبة.
تعتبر العلامات التالية من العلامات المميزة لالتهاب البطين:
- فرط الحساسية (زيادة الحساسية)؛
- أعراض توترية عضلية؛
- متلازمة الألم.
زيادة الحساسية أثناء تطور التهاب البطين هي زيادة في حساسية الصوت والضوء واللمس. ومن العلامات الواضحة لتوتر العضلات تصلب عضلات القذالي (زيادة التوتر)، والذي يمكن تحديده بإمالة الرأس بشكل سلبي مع محاولة تقريب ذقن المريض من صدره. كما يمكن تحديد حالة فرط التوتر العضلي من خلال وضعية المريض الغريبة، حيث يستلقي على جانبه، مقوسًا ظهره ورأسه للخلف، ينحني ويثني ساقيه إلى بطنه.
يؤثر متلازمة الألم على الرأس والعينين، ويُلاحظ عند نقاط خروج العصب الثلاثي التوائم، وفي منطقة القذالي وعظام الخد. [ 12 ]
التهاب البطين عند الأطفال حديثي الولادة
يُعد تشخيص وعلاج التشوهات الخلقية في الجهاز العصبي المركزي المصاحبة لالتهاب البطينين مسألةً بالغة الأهمية في الطب، نظرًا لتزايد شيوع هذه الحالة المرضية في السنوات الأخيرة. يُعد التهاب البطين القيحي من المضاعفات الخطيرة داخل الجمجمة، وينتج عن دخول البكتيريا الدقيقة إلى البطينين الدماغيين. لا توجد صورة مميزة للتصوير المقطعي المحوسب لهذه الحالة المرضية. يمكن اكتشافها عند اختراق خراج إلى البطينين، أو عند تكوّن ناسور دماغي شوكيّ يتصل بالبطينين، أو بناءً على المظاهر السريرية ونتائج السائل الدماغي الشوكي. [ 13 ]
من المحتمل حدوث التهاب السحايا والدماغ القيحي والتهاب البطين مع استسقاء الرأس الداخلي الانسدادي التدريجي. قد تظهر هذه المضاعفات نتيجةً للعدوى الصاعدة، سواءً اقتران عيب خلقي في الجهاز العصبي المركزي مع فتق شوكيّ مصاب، أو في استسقاء رأس معزول مصحوب بالتهاب سحائي ودماغي معمم.
من العلامات السريرية المميزة لاستسقاء الرأس والتهاب البطينين النمو السريع لمحيط الرأس، والشلل الرباعي التشنجي، وأعراض سحائية واضحة، وفرط حرارة مستقر ومطول. عند التزامن مع الفتق الدماغي الشوكي، تتفاقم الأعراض مع شلل سفلي، وخلل في وظائف أعضاء الحوض، مع وجود كيس فتق متوتر.
عادةً ما يكون مسار العملية الالتهابية حادًا، على خلفية قصور عصبي جسيم. ونظرًا لتعقيد العلاج، ودرجة الوفيات، وشدة الإعاقة، فإن تحسين التدابير الوقائية أثناء التخطيط للحمل أمرٌ بالغ الأهمية. من المهم إجراء تشخيصات ما قبل الولادة مؤهلة، وإذا لزم الأمر، علاج تدريجي خلال الأشهر الأولى من حياة الطفل قبل ظهور المضاعفات والحالات غير المعاوضة. يُنصح بإجراء ذلك فقط في عيادة أو قسم متخصص في جراحة الأعصاب.
يُعدّ تصوير الأعصاب بالموجات فوق الصوتية أكثر طرق الفحص إفادةً لتحديد شكل آفات الدماغ لدى الأطفال حديثي الولادة. ويتمتع بأهمية تشخيصية بالغة في تحديد التشوهات الخلقية في الجهاز العصبي المركزي، واستسقاء الرأس الداخلي، والنزيف حول البطينين، وتلين الدم في مرحلة تكوين الكيس. [ 14 ]
إستمارات
ظهرت أولى المعلومات عن وجود التهاب البطين قبل نحو مئة عام. نشرها عالم أمريكي متخصص في علم الأنسجة المرضية، س. نيلسون. قبل ذلك بقليل، ساد اعتقاد بأن التهاب البطانة العصبية الحبيبي ينتمي إلى آفات مزمنة في البطانة العصبية الدماغية: ووفقًا للأطباء، يمكن أن يتطور هذا المرض كمضاعفات لمرض السل، والزهري، والتسمم الكحولي المزمن، وداء المشوكات، والخرف الشيخوخي، وغيرها من الأمراض المزمنة في الجهاز العصبي المركزي. وقد كانت أعمال الدكتور كوفمان، الذي اعتقد أن العوامل الرئيسية في تطور المرض هي الآفات الرضحية والكحولية، والعمليات المعدية الحادة، ذات أهمية.
تتضمن أوصاف نيلسون للمرض تحليلاً للشكل المزمن من استسقاء الرأس. وأشار الطبيب تحديداً إلى صعوبة تحديد سبب التهاب البطانة العصبية الحبيبي، إذ يمكن أن يكون المرض التهابياً وغير التهابي. [ 15 ]
لاحقًا، استُخدمت مصطلحات طبية أخرى لوصف هذا المرض، منها على وجه الخصوص التهاب البطانة العصبية، والتهاب البطانة العصبية، والخراج داخل البطيني، والدبيلة البطينية، وحتى ما يُسمى بـ"تقيح الرأس". بعد افتراض تطور عملية التهابية داخل الأوعية، أدخل الدكتور أ. زينتشينكو مصطلح التهاب البطانة العصبية المشيمية في الاستخدام الطبي (قبل حوالي خمسين عامًا). بالإضافة إلى ذلك، عُرفت أنواع المرض التالية:
- التهاب البطين غير النوعي (الأمراض التحسسية والمعدية والفيروسية والجيوبية واللوزية والروماتيزمية والأذنية وما بعد الصدمة والتسمم)؛
- التهاب البطين النوعي (السل، الزهري، الطفيليات).
تم تقسيم مسار المرض إلى مرحلة حادة وشبه حادة ومزمنة.
وفقًا لجودة ديناميكيات النخاع الشوكي، بدأ التمييز بين الأنواع التالية من الأمراض:
- التهاب البطين الانسدادي على خلفية انسداد ممرات السائل النخاعي؛
- التهاب البطين غير الانسدادي في مرحلة فرط الإفراز أو نقص الإفراز (المتغير الليفي المتصلب مع انخفاض ضغط الدم).
لاحقًا، قلّما ذُكر اسم التهاب البطانة العصبية في الأوساط الطبية. أما مصطلح "التهاب البطين" فقد انتشر على نطاق أوسع، ويمكن أن يتطور بالأشكال التالية:
- الشكل الأولي، الناجم عن الاختراق المباشر للعدوى في الهياكل البطينية - على سبيل المثال، أثناء الإصابات والجروح النافذة، والعمليات الجراحية؛
- الشكل الثانوي، والذي يحدث عندما تدخل الكائنات الحية الدقيقة المسببة للأمراض من بؤرة موجودة في الجسم - على سبيل المثال، مع التهاب السحايا والدماغ، خراج الدماغ.
المضاعفات والنتائج
مع تطور العملية الالتهابية في الجهاز البطيني (التهاب البطين)، يدخل القيح إلى السائل الدماغي الشوكي. ونتيجةً لذلك، يصبح السائل الدماغي الشوكي أكثر لزوجةً، ويتعطل دورانه. وتتفاقم الحالة إذا انسدادت قنوات السائل الدماغي الشوكي بتراكمات من الكتل القيحية. ويرتفع الضغط داخل الجمجمة، وتنضغط هياكل الدماغ، وتتطور الوذمة الدماغية.
عندما تنتشر العملية الالتهابية إلى البطين الرابع، يتمدد تجويف الأخير، ويؤدي استسقاء الرأس النامي إلى ضغط جذع الدماغ المجاور. تتأثر المراكز الحيوية الموجودة في النخاع المستطيل والجسر. يؤدي ارتفاع الضغط إلى خلل في وظائف الجهاز التنفسي والقلب والأوعية الدموية، مما يزيد بشكل كبير من خطر وفاة المريض. [ 16 ]
أخطر عواقب التهاب البطين هي الوفاة. في حالات أخرى، من المحتمل حدوث إعاقة أو خرف.
وقد يعاني المرضى المتعافين من آثار متبقية في شكل الوهن، وعدم الاستقرار العاطفي، والصداع المزمن، وارتفاع ضغط الدم داخل الجمجمة.
الشروط اللازمة لنجاح علاج مرضى التهاب البطين:
- - اتخاذ إجراءات تشخيصية شاملة وفي الوقت المناسب مع العلاج المناسب والكفء؛
- نهج فردي وشامل؛
- التطهير الكامل للبؤرة المعدية الأولية. [ 17 ]
التشخيص التهاب البطين
المعيار التشخيصي الرئيسي لالتهاب البطين هو مؤشر إيجابي للعدوى في السائل النخاعي، أو وجود اثنين على الأقل من الأعراض المميزة للمرض:
- حالة حموية مع ارتفاع درجة الحرارة إلى أكثر من 38 درجة مئوية، والصداع، وعلامات السحايا، أو أعراض الأعصاب القحفية المصابة؛
- تغيرات في تركيب السائل النخاعي (زيادة عدد خلايا الدم، زيادة محتوى البروتين أو انخفاض محتوى الجلوكوز)؛
- وجود الكائنات الحية الدقيقة أثناء الفحص المجهري للسائل النخاعي الملطخ بصبغة جرام؛
- عزل الكائنات الحية الدقيقة من الدم؛
- اختبار مخبري تشخيصي إيجابي للسائل النخاعي أو الدم أو البول دون الكشف عن الثقافة (تكتل اللاتكس)؛
- عيار الأجسام المضادة التشخيصية (IgM أو زيادة بمقدار أربعة أضعاف في عيار IgG في المصل المزدوج).
تُعد الخصائص السريرية والعصبية لالتهاب البطين، بالإضافة إلى نتائج الفحوصات المخبرية، ذات أهمية تشخيصية حاسمة. خلال التصوير المقطعي المحوسب، يُمكن تحديد زيادة طفيفة في كثافة السائل النخاعي، والتي تُعزى إلى وجود صديد وبقايا، بالإضافة إلى انخفاض في الكثافة حول البطين نتيجةً لوذمة البطانة العصبية المُتغيرة التهابيًا من الطبقة تحت البطانة العصبية. [ 18 ]
في كثير من الحالات، يتم تأكيد تشخيص التهاب البطين من خلال اكتشاف توطين البطين لمناطق تدمير الدماغ التي تتواصل مع تجويف البطين، إلى جانب أعراض أخرى. [ 19 ]
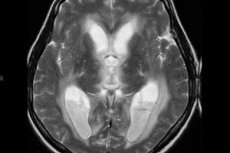
الطريقة الأمثل للتصوير العصبي لالتهاب البطين هي التصوير بالرنين المغناطيسي للدماغ باستخدام تقنيات DWI وFLAIR وT1-WI مع التباين. في أغلب الأحيان، يُمكن اكتشاف بقايا وقيح داخل البطين، مع تمركز سائد في منطقة القرون القذالية أو مثلثات البطينين الجانبيين، وأحيانًا في البطين الرابع، أثناء تشخيص المريض في وضع أفقي بالرنين المغناطيسي. ومن العلامات الإضافية لالتهاب البطين في التصوير بالرنين المغناطيسي وجود تضخم في محيط بطانة البطين (وهو سمة مميزة لـ 60% من الحالات). كما توجد علامات على التهاب الضفيرة المشيمية، بما في ذلك إشارة غير واضحة إلى عدم وضوح حدود الضفيرة المشيمية المتضخمة.
في مرحلة الطفولة المبكرة، يتم استخدام تصوير الأعصاب بالموجات فوق الصوتية كطريقة تشخيصية رئيسية: صورة التهاب البطين تشبه في علاماتها تلك التي تظهر في التصوير المقطعي المحوسب أو التصوير بالرنين المغناطيسي:
- زيادة صدى السائل النخاعي واكتشاف شوائب صدى أخرى بسبب وجود القيح والحطام؛
- زيادة صدى القلب وزيادة سماكة جدران البطين (على وجه الخصوص، بسبب رواسب الفيبرين)؛
- زيادة صدى الضفيرة المشيمية، مع عدم وضوح وتشوه الخطوط العريضة. [ 20 ]
تشمل الاختبارات اختبارات الدم والسائل النخاعي:
- يكون محتوى الجلوكوز في السائل النخاعي أقل من 40% من محتوى الجلوكوز في البلازما (أقل من 2.2 مليمول لكل لتر)؛
- يزداد محتوى البروتين في السائل النخاعي؛
- تكون ثقافة السائل النخاعي الميكروبيولوجية إيجابية، أو يتم اكتشاف العامل الممرض في مسحة من السائل النخاعي (مع صبغة جرام)؛
- يتم ملاحظة فرط تنسج السائل الدماغي الشوكي مع مستوى العدلات بنسبة 50٪ أو أعلى من المحتوى الإجمالي؛
- لوحظ زيادة في عدد كريات الدم البيضاء مع تحول في النطاق في الدم؛
- ترتفع مستويات البروتين التفاعلي سي في البلازما. [ 21 ]
يُحدَّد سبب المرض من خلال العزلة الزراعية للعامل الممرض أثناء الزرع البكتيري للسائل النخاعي والدم. من الضروري مراعاة مدة نمو المزرعة ونمطيتها. تتضمن الاختبارات المصلية (RSK، RNGA، RA) دراسة عينات مصلية مقترنة بفاصل أسبوعين. [ 22 ]
تشمل التشخيصات الآلية التصوير بالرنين المغناطيسي أو الحاسوبي، وتصوير الأعصاب بالموجات فوق الصوتية، والبزل القطني. يُستخدم تخطيط الدماغ لتقييم الحالة الوظيفية للدماغ ومدى تلف الأنسجة العصبية. يُظهر تخطيط كهربية العصب شدة تلف مسارات الأعصاب الموصلة إذا كان المريض يعاني من شلل جزئي أو كلي.
تشخيص متباين
عند اكتشاف إشارة فرط ضغط داخل البطين في التصوير بالرنين المغناطيسي، يُجرى تشخيص تفريقي لالتهاب البطين مع نزيف داخل البطين. تُظهر الممارسة السريرية أنه في حالات نادرة نسبيًا، تُكتشف إشارة فرط ضغط مرضية:
- في 85% من الحالات مع وضع FLAIR؛
- بنسبة 60% في وضع T1-VI مع التباين؛
- في 55% من الحالات – في وضع DVI. [ 23 ]
من المهم أن نأخذ في الاعتبار أن مناطق فرط شدة البطينات من النوع الحدودي تُلاحظ أيضًا في المرضى الذين يعانون من استسقاء الرأس، دون مضاعفات معدية، وهو ما يرتبط بالهجرة عبر البطانة العصبية للسائل الدماغي الشوكي وتكوين الوذمة حول البطين. [ 24 ]
من الاتصال؟
علاج او معاملة التهاب البطين
يُعد العلاج بالمضادات الحيوية الإجراء الأهم في علاج التهاب البطين. ولضمان فعالية هذا العلاج، تُختار مجموعة من الأدوية للمرحلة العلاجية الأولية، مع مراعاة السبب المُفترض للمرض والمؤشرات الميكروبيولوجية. ويُحدد الطبيب الجرعة المُناسبة وتكرار إعطاء المضادات الحيوية. [ 25 ]
يتضمن وصف الأدوية بدقة تحديد العامل المسبب للمرض، وتحديد حساسية المزرعة المعزولة للكائنات الدقيقة للمضادات الحيوية. تساعد الطرق البكتريولوجية على تحديد العامل الممرض بعد يومين إلى ثلاثة أيام من جمع العينة. ويمكن تقييم حساسية الكائنات الدقيقة للمضادات الحيوية بعد مرور 24-36 ساعة أخرى. [ 26 ]
ينبغي البدء بالعلاج المضاد للبكتيريا لمرضى التهاب البطين في أقرب وقت ممكن، دون إضاعة الوقت في انتظار نتائج التشخيص الآلي وفحص السائل النخاعي، مباشرةً بعد سحب عينة الدم للتعقيم. وتُحدد جرعات المضادات الحيوية كحد أقصى مسموح به. [ 27 ]
يتضمن العلاج التجريبي لالتهاب البطين بالضرورة استخدام فانكومايسين مع سيفيبيم أو سيفترياكسون. إذا كان عمر المريض يزيد عن 50 عامًا، أو إذا سبق المرض حالة نقص مناعة، يُوصف أميكاسين كدواء مساعد. [ 28 ]
يتضمن نظام علاجي بديل مناسب للمرضى الذين يعانون من ردود فعل تحسسية شديدة تجاه مضادات بيتا لاكتام استخدام موكسيفلوكساسين أو سيبروفلوكساسين مع فانكومايسين. كما يتلقى المرضى الذين تزيد أعمارهم عن 50 عامًا أو يعانون من حالات نقص المناعة تريميثوبريم/سلفوميثوكسازول. [ 29 ]
قبل حوالي 15 دقيقة من أول جرعة من الدواء المضاد للبكتيريا، تُعطى حقنة ديكساميثازون بجرعة 0.15 ملغ لكل كيلوغرام من وزن الجسم. في حال اكتشاف بكتيريا ثنائية موجبة الجرام أثناء الفحص المجهري لرواسب السائل النخاعي، أو في حال وجود تفاعل تراص لاتكس إيجابي مع المكورات الرئوية في الدم أو السائل النخاعي، يُواصل إعطاء ديكساميثازون كل 6 ساعات لمدة 2-4 أيام بنفس الجرعة. في حالات أخرى، لا يُنصح باستخدام ديكساميثازون. [ 30 ]
قد يتطلب التهاب البطين إعطاء مضادات حيوية إضافية داخل البطين. لذلك، تُعتبر الفانكومايسين والكوليستين والأمينوغليكوزيدات أدوية آمنة وفعالة لهذا الغرض. ويُعتبر بوليميكسين ب الخيار الأمثل. تُحدد الجرعة تجريبيًا، مع مراعاة تحقيق المحتوى العلاجي المطلوب من الدواء في السائل الدماغي الشوكي. [ 31 ]
من الممكن إعطاء الأدوية التالية فوق الجافية:
- فانكومايسين 5-20 ملغ يوميا؛
- جنتاميسين 1-8 ملغ يوميا؛
- توبراميسين 5-20 ملغ يوميا؛
- أميكاسين 5-50 ملغ يوميا؛
- بوليميكسين ب 5 ملغ يوميا؛
- كوليستين 10 ملغ يوميا؛
- كوينوبريستين أو دالفوبريستين 2-5 ملغ يوميا؛
- تيكوبلانين 5-40 ملغ يوميا.
لا تعتبر أي مضادات حيوية من مجموعة بيتا لاكتام، وخاصة البنسلينات والسيفالوسبورينات والكاربابينيمات، مناسبة للإعطاء تحت العنكبوتية لأنها تزيد من نشاط النوبات.
إن الجمع بين إعطاء المضادات الحيوية عن طريق الوريد والبطين هو دائمًا الأفضل والأكثر فعالية. [ 32 ]
وبعد أن تصبح نتائج دراسة السائل النخاعي ومقاومة البكتيريا للعلاج بالمضادات الحيوية جاهزة، يقوم الطبيب بتصحيح العلاج المضاد للبكتيريا، واختيار دواء تكون الكائنات الحية الدقيقة حساسة له بشكل خاص. [ 33 ]
يتم تقييم تأثير العلاج بالمضادات الحيوية وفقًا للمؤشرات السريرية والمخبرية:
- ضعف واختفاء الأعراض السريرية؛
- إزالة التسمم؛
- تثبيت مؤشرات التشخيص المختبرية؛
- "نقاء" مزارع السائل النخاعي المتكررة.
بالإضافة إلى العلاج بالمضادات الحيوية، يخضع مرضى التهاب البطينات غالبًا لتصريف البطينات الدماغية للتخلص من استسقاء الرأس الحاد، والذي يحدث نتيجة انسداد القناة الشوكية بالقيح والمخلفات. من المهم اتباع قواعد التعقيم بدقة أثناء العملية، وتغيير الضمادات بانتظام، ومعالجة مناطق التصريف، والتأكد من نظافة وصلات وأوعية السائل الدماغي الشوكي. [ 34 ]
يتم تحديد مدة العلاج للمرضى اعتمادًا على نوع العامل الممرض:
- أسبوعين على الأقل بالنسبة للمكورات الرئوية؛
- أسبوع واحد لبكتيريا العقديات من المجموعة ب؛
- ثلاثة أسابيع للبكتيريا المعوية.
أثناء عملية العلاج، يتم إجراء تقييم للفعالية السريرية والمخبرية.
إذا لم يُجدِ العلاج بالمضادات الحيوية نفعًا، يُنصح بإجراء جراحة تنظيرية بعد أسبوعين من بدء العلاج لمراجعة البطينين، باستخدام منظار مرن وغسل الجهاز بمحلول رينجر أو أدوية أخرى مماثلة. يمكن تكرار التنظير الداخلي: يُكرر الإجراء إذا لم تظهر أي نتائج إيجابية خلال ثلاثة أسابيع من التدخل السابق. [ 35 ]
طوال فترة إقامة المريض في المستشفى، يراقب الأطباء العلامات الحيوية، ويحافظون عليها في أفضل حالاتها من خلال التسريب المستمر والمنتظم للمحاليل الملحية. كما يراقبون جودة إدرار البول. ولمنع الإرهاق، يقدمون التغذية الوريدية ويحرصون على النظافة الشخصية.
يشمل العلاج الإضافي للأعراض الخاصة بالتهاب البطين ما يلي:
- تصحيح ظروف نقص الأكسجين (التهوية الاصطناعية)؛
- التدابير المضادة للصدمة (الكورتيكوستيرويدات، الهيبارين، فراكسيبارين، جوردوكس، كونتريكال)؛
- علاج إزالة السموم بعناية (إنفوكول، هيستيريل، بلازما طازجة مجمدة، ألبومين)؛
- علاج الجفاف والوذمة (مانيتول، محلول السوربيتول 40٪، لاسيكس)؛
- تحسين الحماية الأيضية والنباتية العصبية لهياكل الدماغ (نوتروبيل، كافينتون، ترينتال، أكتوفيجين)؛
- تعويض تكاليف الطاقة (الموريامين، بوليامين، ليبوفوندين، الخ).
لتخفيف الألم، يتم استخدام المسكنات (بما في ذلك المخدرات) والأدوية غير الستيرويدية المضادة للالتهابات.
الوقاية
تتضمن جراحة الأعصاب الحديثة استخدام قسطرات بطينية مُشبعة بمضادات حيوية (طريقة التشريب)، مما يُساعد على تقليل خطر العدوى أثناء التصريف. وكما تُظهر الممارسة، فإن استخدام هذه القسطرات بالتزامن مع الالتزام الدقيق بالإجراءات الوقائية الأخرى يُقلل خطر العدوى إلى ما يقارب الصفر. [ 36 ]، [ 37 ]، [ 38 ]
من الممكن الوقاية من تطور التهاب البطين. ولتحقيق ذلك، من الضروري العلاج الفوري لأمراض الأنف والأذن والحنجرة والأسنان، وتجنب الإصابات والتواصل مع المصابين، وتقوية جهاز المناعة، وتجنب التسمم والتوتر. [ 39 ]، [ 40 ]
توقعات
وفقًا للمعلومات التي نشرها المتخصصون، يتراوح معدل الوفيات لدى مرضى التهاب البطين ما بعد التصريف بين 30% و40%. في المرضى من مختلف الأعمار الذين خضعوا لعمليات جراحية عصبية مصحوبة بمضاعفات التهاب السحايا أو التهاب البطين، لوحظ تشخيص سريري غير مواتٍ في حوالي 80% من الحالات، بما في ذلك:
- وفي أكثر من 9% من الحالات، لوحظت وفاة المريض؛
- في أكثر من 14% من الحالات، تطورت الحالة النباتية المستمرة؛
- أصيب ما يقرب من 36% من المرضى بتغيرات مرضية شديدة؛
- وفي ما يقرب من 20% من الحالات، لوحظت تغيرات مرضية معتدلة.
تعافى أكثر من 20% من المرضى بشكل جيد، وأظهر 60% من الأطفال تحسنًا ملحوظًا. كان التشخيص الأكثر سوءًا مرتبطًا غالبًا بالأشخاص الذين تزيد أعمارهم عن 46 عامًا، والذين يعانون من صورة عصبية بؤرية، أو الذين يُظهرون مستوى وعي أقل من 14 نقطة وفقًا لمقياس غلاسكو للغيبوبة. وارتبط التشخيص السيئ بالحالات التي تتطلب إجراء تهوية رئوية اصطناعية.
بشكل عام، يبلغ معدل الوفيات لدى مرضى التهاب البطين من منشأ مختلف (بما في ذلك ما بعد التصريف وخيارات التطوير الأخرى) حوالي 5%. ويُلاحظ تشخيص غير مواتٍ للغاية في حال حدوث التهاب البطين نتيجةً لاختراق البكتيريا المقاومة المتعددة. على سبيل المثال، عند الإصابة ببكتيريا Acinetobacter baumannii، يتجاوز معدل الوفيات 70%، حتى مع إعطاء كوليستين جهازيًا. ويمكن تقليل عدد حالات الوفاة في مثل هذه الحالة بشكل كبير عن طريق استكمال العلاج الجهازي باستخدام كوليستين داخل البطين.
تعكس المؤشرات المذكورة أعلاه بيانات تنبؤية صادرة عن باحثين أجانب. في دول ما بعد الاتحاد السوفيتي، لا تزال هذه المعلومات غير كافية نظرًا لقلة الأبحاث الجادة حول هذه المسألة. ولا يوجد سوى مؤشر إحصائي عام للوفيات لدى مرضى التهاب البطين، يتراوح بين 35% و50% فأكثر.
يمكن الاستنتاج أن التهاب البطين مشكلة تتطلب دراسة شاملة، وذلك للوقاية من تطور المرض ولنجاح علاجه.

